ಕುಡಗೋಲು-ಕಣ ರೋಗ
ಕುಡಗೋಲು-ಕಣ ರೋಗ , ಅಥವಾ ಕುಡಗೋಲು-ಕಣ ರಕ್ತಹೀನತೆ (ಅಥವಾ ರಕ್ತಹೀನತೆ ; ಅಥವಾ drepanocytosis ಎನ್ನುವುದು ಒಂದು ಆನುವಂಶಿಕ ರಕ್ತದ ಕಾಯಿಲೆ. ಇದರಲ್ಲಿ ಕೆಂಪು ರಕ್ತ ಕಣಗಳು ಒಂದು ವಿಕೃತ, ಬಿಗಿಯಾದ, ಕುಡಗೋಲಿನ ಆಕಾರವನ್ನು ಪಡೆದುಕೊಳ್ಳುತ್ತದೆ. ರಕ್ತದ ಕಣಗಳು ಕುಡಗೋಲಿನ ಆಕಾರವನ್ನು ಪಡೆದುಕೊಳ್ಳುವುದರಿಂದ, ಕಣಗಳ ಮೃದುತ್ವವು ಕಡಿಮೆಯಾಗುತ್ತದೆ ಮತ್ತು ಅನೇಕ ರೀತಿಯ ಜಟಿಲ ಸಮಸ್ಯೆಗಳ ಸಾಧ್ಯತೆಗಳಿರುತ್ತವೆ. ಹೀಮೋಗ್ಲೋಬೀನ್ ವಂಶವಾಹಿಯಲ್ಲಿ ಉಂಟಾಗುವ ಮಾರ್ಪಾಡಿನ ಕಾರಣದಿಂದ ರಕ್ತಕಣಗಳು ಕುಡಗೋಲಿನ ಆಕಾರ ಪಡೆದುಕೊಳ್ಳುತ್ತದೆ. ಇದರಿಂದ ಸರಿಸುಮಾರು ಆಯಸ್ಸು ಕಡಿಮೆಯಾಗುತ್ತದೆ, ಅಧ್ಯಯನಗಳ ಪ್ರಕಾರ ಪುರುಷರ ಸರಾಸರಿ ಆಯಸ್ಸು ೪೨ ವರ್ಷಗಳು ಮತ್ತು ಸ್ತ್ರೀಯರ ಆಯಸ್ಸು ೪೮ ವರ್ಷಗಳು.[೧]
| Sickle-cell anaemia | |
|---|---|
| Classification and external resources | |
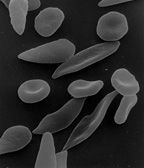 Normal and sickle-shaped red blood cells | |
| ICD-10 | D57 |
| ICD-9 | 282.6 |
| OMIM | 603903 |
| DiseasesDB | 12069 |
| MedlinePlus | 000527 |
| eMedicine | med/2126 oph/490 ped/2096 emerg/26 emerg/406 |
| MeSH | C15.378.071.141.150.150 |
ಕುಡಗೋಲು-ಕಣ ರೋಗವು ಸಾಮಾನ್ಯವಾಗಿ ಸಣ್ಣಮಕ್ಕಳಲ್ಲಿ ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತವೆ. ಸಾಧಾರಣವಾಗಿ ಮಲೇರಿಯಾ ಸಾಮಾನ್ಯವಾಗಿದ್ದ ಅಥವಾ ಸಾಮಾನ್ಯವಾಗಿರುವ ಉಷ್ಣವಲಯ ಅಥವಾ ಉಪ-ಉಷ್ಣವಲಯ ಪ್ರದೇಶಗಳ ಜನರಲ್ಲಿ (ಅಥವಾ ಅವರ ವಂಶಸ್ಥರಲ್ಲಿ) ಹೆಚ್ಚಾಗಿ ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತದೆ. ಉಪ-ಸಹಾರ ಆಫ್ರಿಕಾದ ಮೂಲನಿವಾಸಿಗಳಲ್ಲಿ ಮೂರನೇ ಒಂದರಷ್ಟು ಜನ ಈ ವಂಶವಾಹಿಯನ್ನು[೨] ಹೊಂದಿರುತ್ತಾರೆ, ಏಕೆಂದರೆ ಮಲೇರಿಯಾ ಸಾಮಾನ್ಯವಾಗಿರುವ ಪ್ರದೇಶದಲ್ಲಿ ಕೇವಲ ಒಂದು ಕುಡಗೋಲು-ಕಣ ವಂಶವಾಹಿಯನ್ನು ಹೊಂದಿರುವುದಕ್ಕೂ ಅಸ್ತಿತ್ವ ಮೌಲ್ಯವಿದೆ (ಕುಡಗೋಲು ಕಣ ಸ್ವಭಾವ).[೩] ಕುಡಗೋಲು-ಕಣ ರೋಗದ ಎರಡು ವಂಶವಾಹಿ ರೂಪಗಳಲ್ಲಿ ಒಂದು ರೂಪವನ್ನು ಮಾತ್ರ ಹೊಂದಿರುವವರು ಮಲೇರಿಯಾ ರೋಗಕ್ಕೆ ಪ್ರತಿರೋಧ ಒಡ್ಡಬಲ್ಲವರಾಗಿರುತ್ತಾರೆ. ಏಕೆಂದರೆ, ಮಲೇರಿಯಾ ಪ್ಲಾಸ್ಮೋಡಿಯಮ್ ಹರಡಿದ ರೋಗವನ್ನು ಪಡೆದುಕೊಂಡ ರಕ್ತಕಣಗಳು ಕುಡಗೋಲಾಗುವುದರಿಂದ (ಕುಡಗೋಲಿನ ರೂಪವನ್ನು ಪಡೆದುಕೊಳ್ಳುವುದರಿಂದ) ಮುಂದಕ್ಕೆ ಹರಡದೆ ನಿಂತು ಹೋಗುತ್ತದೆ.
ನ್ಯಾಷನಲ್ ಇನ್ಸ್ಟಿಟ್ಯೂಟ್ಸ್ ಆಫ್ ಹೆಲ್ತ್ನ ಪ್ರಕಾರ ಯುನೈಟೆಡ್ ಸ್ಟೇಟ್ಸ್ನಲ್ಲಿ ಈ ರೋಗದ ವ್ಯಾಪಕತೆ ಸರಿಸುಮಾರು ೫,೦೦೦ದಲ್ಲಿ ೧. ಅದರಲ್ಲೂ ಬಹುತೇಕ ಉಪ-ಸಹಾರ ಆಫ್ರಿಕಾ ವಂಶದವರಲ್ಲಿಯೇ ಹೆಚ್ಚು.[೪] ಯುನೈಟೆಡ್ ಸ್ಟೇಟ್ಸ್ನಲ್ಲಿ ೫೦೦ ಕಪ್ಪು ಮಗುವಿನಲ್ಲಿ ೧ ಕಪ್ಪು ಮಗುವಿಗೆ ಕುಡಗೋಲು-ಕಣ ರಕ್ತಹೀನತೆ ಇರುತ್ತದೆ.
ಕುಡಗೋಲು-ಕಣ ರಕ್ತಹೀನತೆಯು ಕುಡಗೋಲು-ಕಣ ರೋಗದ ಒಂದು ನಿರ್ದಿಷ್ಟವಾದ ವಿಧದ ಹೆಸರಾಗಿದೆ, ಇದರಲ್ಲಿ ಎಚ್ಬಿಎಸ್ ಅನ್ನು ಉಂಟುಮಾಡುವ ರೂಪಾಂತರಗಳ ಸಮಯುಗ್ಮಜತೆಯಿರುತ್ತದೆ (ಏಕರೂಪತೆ). ಕುಡಗೋಲು-ಕಣ ರಕ್ತಹೀನತೆಯು "ಎಚ್ಬಿಎಸ್ಎಸ್", ಎಸ್ಎಸ್ ಕಾಯಿಲೆ", ಹಿಮೋಗ್ಲೋಬಿನ್ ಎಸ್", ಅಥವಾ ಅದೇ ರೀತಿಯ ಕ್ರಮಜೋಡಣೆಗಳಿಗೂ ಕೂಡ ಉಲ್ಲೇಖಿಸಲ್ಪಡುತ್ತದೆ. ಭಿನ್ನಯುಗ್ಮಜತೆಯಿರುವ ಜನರಲ್ಲಿ, ಕೇವಲ ಒಂದು ಕುಡುಗೋಲು ವಂಶವಾಹಿಯಿರುವ ಮತ್ತು ಒಂದು ಸಾಮಾನ್ಯ ಪ್ರಬುದ್ಧ ಹಿಮೋಗ್ಲೋಬಿನ್ ವಂಶವಾಹಿಯಿರುವ ವ್ಯಕ್ತಿಯಲ್ಲಿ, ಇದು "ಎಚ್ಬಿಎಎಸ್" ಅಥವಾ "ಕುಡುಗೋಲು ಕಣ ಲಕ್ಷಣ" ಎಂದು ಕರೆಯಲ್ಪಡುತ್ತದೆ. ಕುಡಗೋಲು-ಕಣ ರೋಗದ ಇತರ, ವಿರಳವಾದ ವಿಧಗಳು, ಕುಡಗೋಲು-ಹಿಮೋಗ್ಲೋಬಿನ್ ಸಿ ರೋಗ (ಎಚ್ಬಿಎಸ್ಸಿ), ಕುಡಗೋಲು ಬೀಟಾ-ಪ್ಲಸ್-ಥಲಸೀಮಿಯಾ (HbS/β+) ಮತ್ತು ಕುಡಗೋಲು ಬೀಟಾ-ಜೀರೋ-ಥಲಸೀಮಿಯಾ (HbS/β೦)ಗಳನ್ನು ಒಳಗೊಳ್ಳುತ್ತದೆ. ಕುಡಗೋಲು-ಕಣ ರೋಗದ ಈ ಇತರ ವಿಧಗಳು ಸಮ್ಮಿಶ್ರ ಭಿನ್ನಯುಗ್ಮಜೀಯಗಳಾಗಿರುತ್ತವೆ, ಅವುಗಳಲ್ಲಿ ವ್ಯಕ್ತಿಯು ಎಚ್ಬಿಎಸ್ ಅನ್ನು ಉಂಟುಮಾಡುವ ರೂಪಾಂತರದ ಒಂದೇ ಒಂದು ನಕಲನ್ನು ಹೊಂದಿರುತ್ತಾನೆ ಮತ್ತು ಮತ್ತೊಂದು ಅಪಸಾಮಾನ್ಯವಾದ ಹಿಮೋಗ್ಲೋಬಿನ್ ಆಲೀಲ್ ವಂಶವಾಹಿಗಳನ್ನು ಹೊಂದಿರುತ್ತಾನೆ.
ಇಲ್ಲಿ ರೋಗ ಎನ್ನುವ ಪದವನ್ನು ಬಳಸಲಾಗುತ್ತಿದೆ ಏಕೆಂದರೆ ಈ ಆನುವಂಶಿಕ ವಿಕೃತಿಯು ರೋಗದ ಪರಿಸ್ಥಿತಿಗಳನ್ನು ತರಬಹುದು, ಇದರಿಂದ ತೀವ್ರ ತೊಂದರೆಗಳು ಮತ್ತು ಸಾವು ಸಂಭವಿಸಬಹುದು. ಆನುವಂಶಿಕವಾಗಿ ಬಂದ ಎಲ್ಲ ಹೀಮೋಗ್ಲೋಬೀನ್ನ ವೈವಿಧ್ಯಗಳೂ ಹಾನಿಕರವಲ್ಲ. ಇದಕ್ಕೆ ಆನುವಂಶಿಕ ಬಹುರೂಪತ್ವ ಎಂದು ಹೆಸರು.
ಮುನ್ಸೂಚನೆಗಳು ಹಾಗೂ ರೋಗ-ಲಕ್ಷಣಗಳು
ಬದಲಾಯಿಸಿಕುಡಗೋಲು-ಕಣ ರೋಗವು ಅನೇಕ ತೀವ್ರ ಮತ್ತು ದೀರ್ಘಕಾಲೀನ ತೊಂದರೆಗಳಿಗೆ ಎಡೆ ಮಾಡಿಕೊಡಬಹುದು, ಇವುಗಳಲ್ಲಿ ಹಲವು ಮಾರಕವಾದವು.
ಕುಡಗೋಲು-ಕಣ ವಿಷಮ ಸ್ಥಿತಿ
ಬದಲಾಯಿಸಿಕುಡಗೋಲು ಕಣ ರೋಗಿಗಳಲ್ಲಿ ಉಂಟಾಗುವ ಅನೇಕ ಸ್ವತಂತ್ರ ತೀವ್ರ ಪರಿಸ್ಥಿತಿಗಳನ್ನು ವರ್ಣಿಸಲು "ಕುಡಗೋಲು ಕಣ ವಿಷಮ ಸ್ಥಿತಿ" ಎಂದು ಕರೆಯಲಾಗುತ್ತದೆ.
ಕುಡಗೋಲು ಕಣ ರೋಗವು ರಕ್ತಹೀನತೆಯಲ್ಲಿ ಪರಿಣಮಿಸುತ್ತದೆ ಮತ್ತು ವಿಷಮ ಸ್ಥಿತಿಗಳು ಅನೇಕ ರೀತಿಯವಾಗಿರಬಹುದು. ಉದಾಹರಣೆಗೆ ರಕ್ತನಾಳ-ಮುಚ್ಚುವಿಕೆಯ ವಿಷಮ ಸ್ಥಿತಿ, ಆಗರ್ಭ ಅಂಗವೈಕಲ್ಯ ವಿಷಮಸ್ಥಿತಿ, ಸ್ವಾಧೀನ ವಿಷಮ ಸ್ಥಿತಿ ಮತ್ತು ಹೈಪರ್ ಹಿಮೋಲಿಟಿಕ್ ವಿಷಮ ಸ್ಥಿತಿ.
ಕುಡಗೋಲು ಕಣ ವಿಷಮ ಸ್ಥಿತಿಗಳು ಐದರಿಂದ ಏಳು ದಿನಗಳವರೆಗೆ ಇರುತ್ತವೆ.[೫]
ರಕ್ತನಾಳ-ಮುಚ್ಚುವಿಕೆಯ ವಿಷಮಸ್ಥಿತಿ
ಬದಲಾಯಿಸಿರಕ್ತನಾಳ-ಮುಚ್ಚುವಿಕೆಯ ವಿಷಮಸ್ಥಿತಿಯು ಕುಡಗೋಲು-ಆಕಾರದ ಕೆಂಪು ರಕ್ತಕಣಗಳಿಂದ ಉಂಟಾಗುತ್ತದೆ. ಅವು ಲೋಮಧಮನಿಗಳನ್ನು ಪ್ರತಿಬಂಧಿಸುತ್ತವೆ ಮತ್ತು ಒಂದು ಅಂಗಕ್ಕೆ ರಕ್ತದ ಪ್ರವಹಿಸುವಿಕೆಯನ್ನು ನಿರ್ಬಂಧಿಸುತ್ತವೆ, ಇದು ರಕ್ತ ಕೊರತೆ, ನೋವು, ನೆಕ್ರೋಸಿಸ್ ಮತ್ತು ಅನೇಕ ವೇಳೆ ಅಂಗದ (ಅವಯವ) ನಷ್ಟಕ್ಕೆ ಕಾರಣವಾಗುತ್ತದೆ. ಈ ವಿಷಮಸ್ಥಿತಿಗಳ ಪುನರಾವರ್ತತೆ, ತೀವ್ರತೆ, ಮತ್ತು ಕಾಲಾವಧಿಗಳು ಗಣನೀಯವಾಗಿ ಬದಲಾಗುತ್ತವೆ. ನೋವು ನೀಡುವಂಥ ವಿಷಮ ಸ್ಥಿತಿಗಳು ಜಲಸಂಚಯನ (ಹೈಡ್ರೇಷನ್) ಮತ್ತು ನೋವಳಿಕಗಳ ಜೊತೆ ಚಿಕಿತ್ಸೆ ನೀಡಲ್ಪಡುತ್ತವೆ; ನೋವು ನಿರ್ವಹಣೆಯು (ನಿಯಂತ್ರಣವು) ವಿಷಮಸ್ಥಿತಿಯು ಬಗೆಹರಿಯುವವರೆಗೆ ಕ್ರಮಬದ್ಧವಾದ ಅಂತರಗಳಲ್ಲಿ ಒಪಿಯೋಯ್ಡ್ಗಳ ಕಾರ್ಯನಿರ್ವಹಣವು ಅವಶ್ಯಕವಾಗಿರುತ್ತದೆ. ತೀವ್ರವಲ್ಲದ ವಿಷಮ ಸ್ಥಿತಿಗಳಿಗೆ, ರೋಗಿಗಳ ಒಂದು ಉಪಗುಂಪು NSAIDಗಳ (ಡೈಕ್ಲೋಫಿನಾಕ್ನಂತಹ ಅಥವಾ ನೆಪ್ರೊಕ್ಸಿನ್) ಮೇಲೆ ಕಾರ್ಯ ನಿರ್ವಹಿಸುತ್ತವೆ. ಹೆಚ್ಚು ತೀವ್ರವಾದ ವಿಷಮ ಸ್ಥಿತಿಗಳಿಗೆ, ಹೆಚ್ಚಿನ ರೋಗಿಗಳಿಗೆ ಅಂತರಭಿದಮನಿಯ ಒಪಿಯೋಯ್ಡ್ಗಳಿಗೆ ಆಂತರಿಕ ರೋಗಿಗಳ ನಿಯಂತ್ರಣವು ಅವಶ್ಯಕವಾಗುತ್ತದೆ; ರೋಗಿಗಳನ್ನು-ನಿಯಂತ್ರಿಸಿದ ನೋವಳಿಕೆ (PCA) ಸಾಧನಗಳು ಸಾಮಾನ್ಯವಾಗಿ ಈ ಪ್ರಯತ್ನದಲ್ಲಿ ಬಳಸಲ್ಪಡುತ್ತವೆ. ಡೈಫನ್ಹೈಡ್ರಮಿನ್ ಇದು ಅನೇಕ ವೇಳೆ ಒಪಿಯೋಯ್ಡ್ ಬಳಕೆಯಿಂದ ಉಂಟಾಗುವ ತುರಿಕೆಗೆ ಪರಿಣಾಮಕಾರಿಯಾಗಿರುತ್ತದೆ. ಪ್ರಚೋದಕ (ಉತ್ತೇಜಕ) ಶ್ವಾಸಕೋಶ ಮಾಪಕದ ಬಳಕೆ, ಎಟ್ಲೆಕ್ಟಸೀಸ್ನ (ವಿಸ್ತರಿತ ಶ್ವಾಸಕೋಶದ ನಾಶವಾಗುವಿಕೆ) ಬೆಳವಣಿಗೆಯನ್ನು ಕಡಿಮೆಗೊಳಿಸುವ ಸಲುವಾಗಿ ದೀರ್ಘವಾದ ಉಸಿರಾಟವನ್ನು ಪ್ರೋತ್ಸಾಹಿಸುವುದಕ್ಕೆ ಬಳಸಲ್ಪಡುವ ಈ ತಂತ್ರಗಾರಿಕೆಯು ಶಿಫಾರಸು ಮಾಡಲ್ಪಟ್ಟಿದೆ.
ಗುಲ್ಮದ ಸ್ವಾಧೀನ ವಿಷಮಸ್ಥಿತಿ
ಬದಲಾಯಿಸಿಇದರ ಕಿರಿದಾದ ರಕ್ತನಾಳಗಳು ಮತ್ತು ದೋಷಯುಕ್ತ ಕೆಂಪು ರಕ್ತಕಣಗಳ ಕೊನೆಯಾಗಿಸುವಿಕೆಯಲ್ಲಿನ ಕಾರ್ಯದ ಕಾರಣದಿಂದ ಗುಲ್ಮವು ಪುನರಾವರ್ತಿತವಾಗಿ ಸೋಂಕಿಗೆ ಒಳಗಾಗುತ್ತದೆ. ಕುಡುಗೋಲು-ಕಣ ರಕ್ತಹೀನತೆಯಿಂದ ಬಳಲುತ್ತಿರುವ ವ್ಯಕ್ತಿಗಳಲ್ಲಿ ಬಾಲ್ಯಾವಸ್ಥೆಯು ಕೊನೆಗೊಳ್ಳುವುದಕ್ಕೆ ಮುಂಚೆಯೇ ಇದು ಸಾಮಾನ್ಯವಾಗಿ ರಕ್ತ ಪೂರೈಕೆಯಾಗದಿರುವ ಸ್ಥಿತಿಗೆ ಹೋಗುತ್ತದೆ. ಈ ಗುಲ್ಮೋಚ್ಛೇದನವು ಕೋಶದಲ್ಲಿನ ಜೀವಿಗಳಿಂದ ಸೋಂಕು ಹರಡುವ ಸಮಸ್ಯೆಯನ್ನು ಹೆಚ್ಚಿಸುತ್ತದೆ;[೬][೭] ಅಂತಹ ಗುಲ್ಮ ರೋಗವನ್ನು ಹೊಂದಿದ ವ್ಯಕ್ತಿಗಳಿಗೆ ಪ್ರತಿಬಂಧಕ ಪ್ರತಿಕಾಯಗಳು ಮತ್ತು ಚುಚ್ಚುಮದ್ದುಗಳನ್ನು ಶಿಫಾರಸು ಮಾಡಲಾಗುತ್ತದೆ.
- ಗುಲ್ಮದ ಸ್ವಾಧೀನ ವಿಷಮಸ್ಥಿತಿ : ಇವು ಗುಲ್ಮಗಳ ತೀಕ್ಷ್ಣವಾದ, ನೋವಿನಿಂದ ಕೂಡಿದ ವರ್ಧಿಸುವಿಕೆಯಾಗಿವೆ. ಯಕೃತ್ತಿನ ರಕ್ತನಾಳಗಳು ಮತ್ತು ದ್ವಾರಗಳು ಏಕಕಾಲದಲ್ಲಿ ತೆರೆಯಲ್ಪಡುತ್ತವೆ, ಅವು ಗುಲ್ಮದೊಳಕ್ಕೆ ರಕ್ತದ ಹಠಾತ್ ಶೇಖರಣೆಗೆ ಕಾರಣವಾಗುತ್ತವೆ ಮತ್ತು ಆಕಸ್ಮಿಕ ಹೈಪೋವೊಲಮಿಯಾಕ್ಕೆ ಕಾರಣವಾಗುವ ಪ್ರವಹಿಸುವಿಕೆಯ ದೋಷವನ್ನು ಉಂಟುಮಾಡುತ್ತದೆ. ಕಿಬ್ಬೊಟ್ಟೆಯು ಉಬ್ಬಿಕೊಳ್ಳುತ್ತದೆ ಮತ್ತು ತುಂಬಾ ಗಟ್ಟಿಯಾಗುತ್ತದೆ. ಗುಲ್ಮದ ಸ್ವಾಧೀನತೆಯ ವಿಷಮಸ್ಥಿತಿಯನ್ನು ಒಂದು ತುರ್ತುಸ್ಥಿತಿ ಎಂದು ಪರಿಗಣಿಸಲಾಗುತ್ತದೆ.ಅದಕ್ಕೆ ಚಿಕಿತ್ಸೆಯು ನೀಡಲ್ಪಡದಿದ್ದರೆ, ರೋಗಿಗಳು ರಕ್ತದ ಪ್ರವಹಿಸುವಿಕೆಯ ವೈಫಲ್ಯದ ಕಾರಣದಿಂದಾಗಿ ೧–೨ ಘಂಟೆಗಳೊಳಗೆ ಸಾವನ್ನಪ್ಪುತ್ತಾರೆ. ಕೆಲವು ವೇಳೆ ರಕ್ತದ ವರ್ಗಾವಣೆಯ ಜೊತೆ (ರಕ್ತದಾನ) ನಿರ್ವಹಣೆಯು ಬೆಂಬಲದಾಯಕವಾಗಿದೆ, ಈ ವಿಷಮಸ್ಥಿತಿಯು ಕ್ಷಣಿಕವಾಗಿದೆ, ಇದು ೩–೪ ಘಂಟೆಗಳ ಕಾಲ ಮುಂದುವರೆಯುತ್ತದೆ ಮತ್ತು ಒಂದು ದಿನದ ಒಳಗೆ ಕೊನೆಗೊಳ್ಳುತ್ತದೆ.
ಆಗರ್ಭ ಅಂಗವೈಕಲ್ಯ ವಿಷಮಸ್ಥಿತಿ
ಬದಲಾಯಿಸಿ- ಆಗರ್ಭ ಅಂಗವೈಕಲ್ಯ ವಿಷಮಸ್ಥಿತಿ ಗಳು ರೋಗಿಗಳ ಎಲ್ಲೆಗೆರೆಯ ರಕ್ತಹೀನತೆಯ ತೀಕ್ಷ್ಣವಾದ ನೋವುಗಳಾಗಿವೆ, ಇವು ಪ್ಯಾಲರ್ ಹೃದಯಾತಿಸ್ಪಂದನ ಮತ್ತು ಬಳಲಿಕೆಗೆ ಕಾರಣವಾಗುತ್ತವೆ. ಈ ವಿಷಮಸ್ಥಿತಿಯು ಪರ್ವೋವೈರಸ್ ಬಿ೧೯ ಮೂಲಕ ಉಲ್ಬಣಗೊಳ್ಳಲ್ಪಡುತ್ತವೆ, ಅದು ಕೆಂಪು ರಕ್ತಕಣ ಪೂರ್ವಗಾಮಿಗಳ ಮೇಲೆ ಆಕ್ರಮಣ ಮಾಡುತ್ತ ಮತ್ತು ಅವುಗಳಲ್ಲಿ ದ್ವಿಗುಣಗೊಳ್ಳುತ್ತ ಮತ್ತು ಅವುಗಳನ್ನು ನಾಶಮಾಡುತ್ತ ನೇರವಾಗಿ ಎರಿಥ್ರೋಪೊಯಿಸಸ್ (ಕೆಂಪು ರಕ್ತ ಕಣಗಳ ಉತ್ಪಾದನೆ) ಮೇಲೆ ಪರಿಣಾಮವನ್ನು ಬೀರುತ್ತದೆ. ಪರ್ವೋವೈರಸ್ ಸೋಂಕು ಸುಮಾರು ಪೂರ್ತಿಯಾಗಿ ಎರಡರಿಂದ ಮೂರು ದಿನಗಳ ಕಾಲ ಕೆಂಪು ರಕ್ತಕಣಗಳ ಉತ್ಪಾದನೆಯನ್ನು ಪ್ರತಿಬಂಧಿಸುತ್ತದೆ. ಸಾಮಾನ್ಯ ಸ್ಥಿತಿಯಲ್ಲಿರುವ ವ್ಯಕ್ತಿಗಳಲ್ಲಿ, ಇದು ಕಡಿಮೆ ಪರಿಣಾಮವನ್ನು ಬೀರುತ್ತದೆ, ಆದರೆ ಕುಡುಗೋಲು-ಕಣ ರೋಗಿಗಳ ಕಡಿಮೆಯಾದ ಕೆಂಪು ರಕ್ತ ಕಣಗಳ ಜೀವಿತ ಅವಧಿಯು ಹಠಾತ್ತಾದ, ಜೀವವನ್ನು-ಬೆದರಿಸುವ ಸ್ಥಿತಿಗೆ ಕಾರಣವಾಗುತ್ತದೆ. ಈ ರೋಗದ ಅವಧಿಯಲ್ಲಿ ರಿಟಿಕ್ಯುಲೋಸೈಟ್ನ ಸಂಖ್ಯೆಗಳು ಗಣನೀಯವಾಗಿ ಕಡಿಮೆಯಾಗುತ್ತವೆ (ರಿಟಿಕ್ಯುಲೋಸೈಟೊಪೇನಿಯಾಕ್ಕೆ ಕಾರಣವಾಗುತ್ತದೆ), ಮತ್ತು ಕೆಂಪು ರಕ್ತಕಣಗಳ ತ್ವರಿತ ಗತಿಯ ಬದಲಾವಣೆಯು ಹಿಮೋಗ್ಲೋಬಿನ್ನ ಪ್ರಮಾಣದ ಕಡಿಮೆಯಾಗುವಿಕೆಗೆ ಕಾರಣವಾಗುತ್ತದೆ. ಈ ವಿಷಮಸ್ಥಿತಿಯು ನಿಲ್ಲುವುದಕ್ಕೆ ೪ ದಿನಗಳಿಂದ ಒಂದು ವಾರ ಬೇಕಾಗುತ್ತದೆ. ಹೆಚ್ಚಿನ ರೋಗಿಗಳು ಇದನ್ನು ಬೆಂಬಲಪೂರಕವಾಗಿ ನಿಯಂತ್ರಿಸಿಕೊಳ್ಳುತ್ತಾರೆ; ಕೆಲವರಿಗೆ ರಕ್ತದ ವರ್ಗಾವಣೆಯು ಅವಶ್ಯಕವಾಗುತ್ತದೆ.
ಹಿಮೋಲಿಟಿಕ್ ವಿಷಮಸ್ಥಿತಿ
ಬದಲಾಯಿಸಿ- ಹಿಮೋಲೀಟಿಕ್ ವಿಷಮ ಸ್ಥಿತಿ ಗಳು ಹಿಮೋಗ್ಲೋಬಿನ್ ಮಟ್ಟದಲ್ಲಿನ ತೀಕ್ಷ್ಣವಾದ ವೇಗವರ್ಧಿತ ಇಳಿಕೆಗಳಾಗಿವೆ. ಕೆಂಪು ರಕ್ತಕಣಗಳು ತ್ವರಿತ ಗತಿಯಲ್ಲಿ ನಾಶಗೊಳ್ಳಲು ಪ್ರಾರಂಭಿಸುತ್ತವೆ. ಇದು ಜಿ೬ಪಿಡಿ ಕೊರತೆಯನ್ನು ಹೊಂದಿರುವ ರೋಗಿಗಳಲ್ಲಿ ನಿರ್ದಿಷ್ಟವಾಗಿ ಸಾಮಾನ್ಯವಾಗಿರುತ್ತದೆ. ಕೆಲವು ವೇಳೆ ರಕ್ತದ ವರ್ಗಾವಣೆಯ ಜೊತೆ ನಿರ್ವಹಣೆಯು ಬೆಂಬಲ ಪೂರಕವಾಗಿರುತ್ತದೆ.
ಇತರೆ
ಬದಲಾಯಿಸಿಇದು ತುಂಬಾ ಮೊದಲಿಗೆ ಅಂದರೆ ಆರು ತಿಂಗಳಿನ ವಯಸ್ಸಿನಲ್ಲಿಯೇ ಕಂಡುಬರುತ್ತದೆ, ಮತ್ತು ಕುಡಗೋಲಿನ ಲಕ್ಷಣವನ್ನು ಹೊಂದಿರುವ ಮಕ್ಕಳಲ್ಲಿ ಸಂಭವಿಸುತ್ತದೆ.[೮] ಈ ವಿಷಮಸ್ಥಿತಿಯು ಒಂದು ತಿಂಗಳಿನವರೆಗೂ ಇರುತ್ತದೆ.[೯] ಮತ್ತೊಂದು ಕಂಡುಹಿಡಿಯಲ್ಪಟ್ಟ ಕುಡಗೋಲು ಕಣ ವಿಷಮಸ್ಥಿತಿಯೆಂದರೆ ತೀಕ್ಷ್ಣವಾದ ಎದೆ ನೋವಿನ ಲಕ್ಷಣ, ಇದು ಜ್ವರ, ಎದೆ ನೋವು, ಉಸಿರಾಟದ ತೊಂದರೆ, ಮತ್ತು ಎದೆಯ ಎಕ್ಸ್-ರೇಯಲ್ಲಿ ಕಂಡುಬರುವ ಶ್ವಾಸಕೋಶದ ಒಳಹರಿವು ಮುಂತಾದ ಲಕ್ಷಣಗಳಿಂದ ವರ್ಣಿಸಲ್ಪಡುತ್ತದೆ. ಶ್ವಾಸಕೋಶದಲ್ಲಿನ ನ್ಯುಮೋನಿಯಾ ಮತ್ತು ಕುಡಗೋಲಿನ ಕಣಗಳು ಎರಡೂ ಕೂಡ ಈ ಲಕ್ಷಣಗಳನ್ನು ಉಂಟುಮಾಡುತ್ತವೆ ಎಂದು ಹೇಳಲಾಗುತ್ತದೆ, ರೋಗಿಯು ಎರಡೂ ಸ್ಥಿತಿಗಳಿಗಾಗಿ ಚಿಕಿತ್ಸೆಯನ್ನು ನೀಡಲ್ಪಡುತ್ತಾನೆ.[ಸೂಕ್ತ ಉಲ್ಲೇಖನ ಬೇಕು] ಇದು ನೋವಿನಿಂದಾವೃತವಾದ ವಿಷಮಸ್ಥಿತಿ, ಉಸಿರಾಟದ ಸೋಂಕು, ಮೂಳೆ-ಮಜ್ಜೆಯ ಧಮನಿರೋಧ, ಅಥವಾ ಸಂಭವನೀಯವಾಗಿ ಎಟೆಲೆಕ್ಟಾಸಿಸ್, ನಿದ್ರಾಜನಕ ನಿರ್ವಹಣೆ, ಅಥವಾ ಶಸ್ತ್ರಚಿಕಿತ್ಸೆಗಳ ಮೂಲಕ ಕಾರ್ಯೋನ್ಮುಖವಾಗಿಸಲ್ಪಡುತ್ತವೆ.
ತೊಂದರೆಗಳು
ಬದಲಾಯಿಸಿಕುಡಗೋಲು-ಕಣ ರಕ್ತಹೀನತೆ ಅನೇಕ ರೀತಿಯ ತೊಂದರೆಗಳಿಗೆ ಕಾರಣವಾಗಬಹುದು, ಉದಾಹರಣೆಗೆ:
- ಅಗಾಧ ಪ್ರಮಾಣದ (ಸ್ವಯಂ) ಗುಲ್ಮೋಚ್ಛೇದ-ನಂತರದ ಸೋಂಕು (OPSI), ಇದು ಕಾರ್ಯಾತ್ಮಕ್ ಆಸ್ಪ್ಲೀನಿಯಾದ ಕಾರಣದಿಂದ ಉಂಟಾಗುತ್ತದೆ, ಇದು ಸ್ಟ್ರೆಪ್ಟಕಾಕಸ್ ನ್ಯುಮೋನಿ (ಒಂದು ಬಗೆಯ ಸೂಕ್ಷ್ಮಾಣುಜೀವಿ) ಮತ್ತು ಹಿಮೋಫಿಲಸ್ ಇನ್ಫ್ಲುಯೆಂಜಾ ದಂತಹ ಕೋಶದಲ್ಲಿನ ಜೀವಿಗಳ ಮೂಲಕ ಉಂಟಾಗಲ್ಪಡುತ್ತದೆ. ದಿನನಿತ್ಯದ ಪೆನ್ಸಿಲಿನ್ ರೋಗನಿರೋಧಕ ಚಿಕಿತ್ಸೆಯು ಬಾಲ್ಯಾವಸ್ಥೆಯಲ್ಲಿ ಹೆಚ್ಚು ಸಾಮಾನ್ಯವಾಗಿ ಬಳಸಲ್ಪಡುವ ಚಿಕಿತ್ಸೆಯಾಗಿದೆ, ಇದು ಕೆಲವು ರಕ್ತಶಾಸ್ತ್ರಜ್ಞರ (hematologists) ಅನಿರ್ದಿಷ್ಟ ಕಾಲಾವಧಿಯವರೆಗೆ ಮುಂದುವೆರುವ ಚಿಕಿತ್ಸೆಯನ್ನು ಒಳಗೊಳ್ಳುತ್ತದೆ. ರೋಗಿಗಳು ಈ ದಿನಗಳಲ್ಲಿ ಎಚ್. ಇನ್ಫ್ಲುಯೆಂಜಾ , ಎಸ್. ನ್ಯುಮೋನಿಯಾ , ಮತ್ತು ನೈಸೀರಿಯಾ ಮೆನಿಂಗ್ಟಿಡಿಸ್ ಗಳಿಗೆ ದಿನನಿತ್ಯದ ಚುಚ್ಚುಮದ್ದುಗಳಿಂದ ಉಪಯೋಗವನ್ನು ಪಡೆದುಕೊಳ್ಳುತ್ತಾರೆ.
- ಆಘಾತ, ಇದು ರಕ್ತ ನಾಳಗಳ ಸುಧಾರಣಾತ್ಮಕ ಕಿರಿದಾಗುವಿಕೆಯಿಂದ ಉಂಟಾಗುತ್ತದೆ, ಇದು ಆಮ್ಲಜನಕವು ಮೆದುಳಿಗೆ ಸಾಗುವುದನ್ನು ತಡೆಗಟ್ಟುತ್ತದೆ. ಮೆದುಳಿನ ಮುರಿತ (ಅತಿಕ್ರಮ)ವು ಮಕ್ಕಳಲ್ಲಿ ಸಂಭವಿಸುತ್ತದೆ ಮತ್ತು ಮೆದುಳಿನ ರಕ್ತಸ್ರಾವವು ಪ್ರಬುದ್ಧರಲ್ಲಿ ಕಂಡುಬರುತ್ತದೆ.
- ಕೊಲೆಲಿಥೈಸಿಸ್ (ಪಿತ್ತಗಲ್ಲು) ಮತ್ತು ಕೊಲೆಸಿಸ್ಟೈಟಿಸ್, ಇದು ದೀರ್ಘಾವಧಿಯ ಹಿಮೋಲಿಸಿಸ್ನ ಕಾರಣದಿಂದ ಮಿತಿ ಮೀರಿದ ಬಿಲಿರುಬಿನ್ ಉತ್ಪಾದನೆ ಮತ್ತು ಅವುಗಳ ಅವಕ್ಷೇಪನದ ಕಾರಣದಿಂದ ಉಂಟಾಗುತ್ತದೆ.
- ಸೊಂಟ ಮತ್ತು ಇತರ ಪ್ರಮುಖ ಕೀಲುಗಳ ಅವಾಸ್ಕ್ಯುಲರ್ ನೆಕ್ರೋಸಿಸ್ (ನಂಜಾಗದ ಮೂಳೆ ನೆಕ್ರೋಸಿಸ್), ಇದು ರಕ್ತಕೊರತೆಯ ಒಂದು ಪರಿಣಾಮವಾಗಿ ಸಂಭವಿಸಬಹುದು.
- ಹೈಪೋಪ್ಲೆನಿಸ್ಮ್ (ಗುಲ್ಮದ ಅಸಮರ್ಪಕ ಕಾರ್ಯ) ಕಾರಣದಿಂದ ಕಡಿಮೆಯಾಗಲ್ಪಟ್ಟ ರೋಗನಿರೋಧಕ ಪ್ರತಿಕ್ರಿಯೆಗಳು.
- ಪುರುಷ ಜನನಾಂಗದ ಲಿಂಗೋತ್ಥಾನ ಮತ್ತು ಊತಕ.
- ಮೂಳೆ ಉರಿಯೂತ (ಬ್ಯಾಕ್ಟೀರಿಯಾದಿಂದುಂಟಾದ ಮೂಳೆಯ ಸೋಂಕುರೋಗ); ಕುಡುಗೋಲು-ಕಣ ರೋಗದಲ್ಲಿ ಮೂಳೆ ಉರಿಯೂತದ ಸಾಮಾನ್ಯ ಪರಿಣಾಮವೆಂದರೆ ಸಾಲ್ಮನೆಲ್ಲಾ (ಪ್ರಮುಖವಾಗಿ ವಿಶಿಷ್ಟ-ಅಲ್ಲದ ಸೀರೋಟೈಪ್ ಸಾಲ್ಮನೆಲ್ಲಾ ಟಿಫಿಮ್ಯೂರಿಯಮ್, ಸಾಲ್ಮನೆಲ್ಲಾ ಎಂಟರಿಟೈಡಿಸ್, ಸಾಲ್ಮನೆಲ್ಲಾ ಪ್ಯಾರಾಟೈಫಿ ಬಿ), ಇದು ಸ್ಟೆಫಿಲೋಕಾಕಸ್ ಔರುಸ್ ನಿಂದ ಉಂಟಾಗಲ್ಪಡುತ್ತದೆ ಮತ್ತು ಗ್ರಾಮ್-ನಕಾರಾತ್ಮಕ ಎಂಟರಿಕ್ ಬೆಸಿಲಿಗಳಿಂದ ಉಂಟಾಗುತ್ತದೆ ಏಕೆಂದರೆ ಕರುಳಿನ ಇಂಟ್ರಾವ್ಯಾಸ್ಕುಲರ್ ಕುಡಗೋಲು ಕಣ ರೋಗವು ತೇಪೆಗಳಿಂದ ವೈವಿಧ್ಯಗೊಂಡ ರಕ್ತಕೊರತೆಯ ಊತಕ್ಕೆ ಕಾರಣವಾಗುತ್ತದೆ. [೧೦]
- ಓಪಿಯೋಯ್ಡ್ನ ಸೈರಣೆ, ಇದು ಓಪಿಯೇಟ್ಗಳ ಚಿಕಿತ್ಸಕ ಬಳಕೆಯ ಒಂದು ಸಾಮಾನ್ಯವಾದ ಭೌತಶಾಸ್ತ್ರದ ಪ್ರತಿಕ್ರಿಯೆಯಾಗಿ ಸಂಭವಿಸುತ್ತದೆ. ಒಪಿಯೇಟ್ಗಳ ಚಟಕ್ಕೆ ಅಂಟಿಕೊಳ್ಳುವುದು, ಇತರ ಕಾರಣಗಳಿಗಾಗಿ ಒಪಿಯೇಟ್ನ ಚಿಕಿತ್ಸೆಯನ್ನು ಪಡೆದುಕೊಳ್ಳುವ ವ್ಯಕ್ತಿಗಳಿಗಿಂತ ಕುಡಗೋಲು-ಕಣ ರೋಗವನ್ನು ಹೊಂದಿರುವ ವ್ಯಕ್ತಿಗಳಲ್ಲಿ ಕಡಿಮೆ ಸಾಮಾನ್ಯವಾಗಿ ಸಂಭವಿಸುತ್ತದೆ.
- ಮೂತ್ರಪಿಂಡದಲ್ಲಿ ತೀಕ್ಷ್ಣವಾದ ಗಂಟಿನ ನೆಕ್ರೋಸಿಸ್.
- ಕಾಲಿನ ಹುಣ್ಣುಗಳು.
- ಕಣ್ಣುಗಳಲ್ಲಿ, ಹಿಂಭಾಗದ ರೆಟಿನೊಪಥಿ, ಅಂಗವಿಭಜನೆಯ ಮೂಲಕ ಉತ್ಪತ್ತಿಯಾದ ಸಂಖ್ಯೆಗಳ ರೆಟಿನೊಪಥಿ, ಪಾರದರ್ಶಕ ರಕ್ತಸ್ರಾವಗಳು ಮತ್ತು ರೆಟಿನಾದ ಬೇರ್ಪಡಿಸುವಿಕೆ, ಮುಂತಾದವುಗಳು ಕುರುಡುತನಕ್ಕೆ ಕಾರಣವಾಗುತ್ತವೆ. ನಿಯಮಿತವಾದ ವಾರ್ಷಿಕ ಕಣ್ಣಿನ ಪರಿಶೀಲನೆಗಳು ಅವಶ್ಯಕ ಎಂದು ಹೇಳಲಾಗುತ್ತದೆ.
- ಗರ್ಭಿಣಿ ಅವಸ್ಥೆಯ ಸಮಯದಲ್ಲಿ, ಗರ್ಭಾಶಯದೊಳಗೆ ಬೆಳವಣಿಗೆಯ ಕುಂಠಿತ, ಸ್ವಾಭಾವಿಕ ಗರ್ಭಪಾತ, ಮತ್ತು ಮುಂಚಿನ-ಬಸಿರುನಂಜುಗಳು ಉಂಟಾಗುತ್ತವೆ.
- ತೀವ್ರವಾದ ನೋವು: ತೀಕ್ಷ್ಣವಾದ ರಕ್ತನಾಳ-ಮುಚ್ಚುವಿಕೆಯ ನೋವಿನ ಅನುಪಸ್ಥಿತಿಯಲ್ಲಿಯೂ ಕೂಡ, ಹಲವಾರು ರೋಗಿಗಳು ತೀವ್ರವಾದ ನೋವನ್ನು ಹೊಂದಿರುತ್ತಾರೆ, ಆದರೆ ಅದು ವರದಿ ಮಾಡಲ್ಪಟ್ಟಿರುವುದಿಲ್ಲ.[೧೧]
- ಶ್ವಾಸಕೋಶದ ಹೆಚ್ಚಿನ ಒತ್ತಡ (ಶ್ವಾಸಕೋಶದ ಅಪಧಮನಿಯ ಮೇಲಿನ ಹೆಚ್ಚಿದ ಒತ್ತಡ), ಇದು ಬಲ ಭಾಗದ ಕುಹರದ ಮೇಲೆ ಹೆಚ್ಚಿನ ಆಯಾಸಕ್ಕೆ ಕಾರಣವಾಗುತ್ತದೆ ಮತ್ತು ಹೃದಯ ವೈಫಲ್ಯ (ಹೃದಯಾಘಾತ)ದ ಸಂಭವನೀಯತೆಯೂ ಉಂಟಾಗುತ್ತದೆ; ಇದರ ಲಕ್ಷಣಗಳೆಂದರೆ ಉಸಿರಾಟದ ತೊಂದರೆ, ಪರಿಶ್ರಮ ಸಹಿಸುವಿಕೆಯ ಕಡಿಮೆಯಾಗುವಿಕೆ ಮತ್ತು ತಾತ್ಕಾಲಿಕ ಪ್ರಜ್ಞಾಶೂನ್ಯತೆಗೆ ಕಾರಣವಾಗುತ್ತದೆ[೧೨].
- ಕುಡಗೋಲು ಕಣ ನೆಫ್ರಾಪಥಿಯ ಕಾರಣದಿಂದಾಗಿ ಉಂಟಾಗುವ ತೀವ್ರವಾದ ಕಲಿಜದ (ಮೂತ್ರಪಿಂಡ) ವಿಫಲತೆ - ಇದು ಹೆಚ್ಚಿನ ಒತ್ತಡ (ಹೆಚ್ಚಿನ ರಕ್ತದ ಒತ್ತಡ), ಪ್ರೊಟೀನ್ಯೂರಿಯಾ (ಮೂತ್ರದಲ್ಲಿ ಪ್ರೋಟೀನ್ಗಳ ನಷ್ಟವಾಗುವಿಕೆ), ಹೆಮಟೂರಿಯಾ (haematuria) (ಮೂತ್ರದಲ್ಲಿ ಕೆಂಪು ರಕ್ತಕಣಗಳ ನಷ್ಟವಾಗುವಿಕೆ) ಮುಂತಾದವುಗಳಿಗೆ ಕಾರಣವಾಗುತ್ತದೆ. ಕಲಿಜದ ವಿಫಲತೆಯು ಕೊನೆಯ ಹಂತದವೆರೆಗೆ ಮುಂದುವರೆದುಕೊಂಡು ಹೋದರೆ, ಅದು ಒಂದು ಕಡಿಮೆ ಮಟ್ಟದ ಪೂರ್ವಸೂಚನೆಯನ್ನು ನೀಡುತ್ತದೆ.[೧೩]
ಭಿನ್ನಯುಗ್ಮಜಗಳು
ಬದಲಾಯಿಸಿಭಿನ್ನಯುಗ್ಮಜೀಯ ವಿಧವು (ಕುಡಗೋಲು ಕಣ ಲಕ್ಷಣ) ಹೆಚ್ಚಾಗಿ ಯಾವಾಗಲೂ ರೋಗದ ಲಕ್ಷಣ ಇಲ್ಲದಿರುವ ಸ್ಥಿತಿಯಾಗಿರುತ್ತದೆ, ಮತ್ತು ಅದರ ಒಂದೇ ಒಂದು ಮಹತ್ವದ ಲಕ್ಷಣವೆಂದರೆ ಐಸೋಸ್ತೆನುರಿಯಾದ ಜೊತೆ ಕಂಡುಬರುವ ಕಲಿಜದ ಸಾಂದ್ರೀಕರಣ ನ್ಯೂನತೆಯಾಗಿದೆ.
ತಳಿಶಾಸ್ತ್ರ
ಬದಲಾಯಿಸಿಪ್ರತಿಬಂಧಕ ಎಂಡೋನ್ಯೂಕ್ಲೀಸ್ ವಿಶ್ಲೇಷಣೆಯು ಸೂಚಿಸಿದಂತೆ ಕುಡಗೋಲು-ಕಣ ವಂಶವಾಹಿಗಳ ರೂಪಾಂತರವು ಸಂಭಾವ್ಯವಾಗಿ ಭಿನ್ನವಾದ ಭೌಗೋಳಿಕ ಪ್ರದೇಶಗಳಲ್ಲಿ ಸ್ವಾಭಾವಿಕವಾಗಿ ಕಂಡುಬರುತ್ತದೆ. ಈ ಅಸ್ಥಿರಗಳು ಕ್ಯಾಮರೂನ್, ಸೆನೆಗಲ್, ಬೆನಿನ್, ಬಂಟು ಮತ್ತು ಸೌದಿ-ಏಷಿಯನ್ ಎಂದು ಕರೆಯಲ್ಪಡುತ್ತವೆ. ಅವುಗಳಲ್ಲಿ ಕೆಲವು ಹೆಚ್ಚಿನ ಮಟ್ಟದ ಎಚ್ಬಿಎಫ್ ಹಂತಗಳಿಗೆ ಸಂಯೋಜಿತವಾಗಿರುವ ಸಂಗತಿಯ ಕಾರಣದಿಂದ ಅವುಗಳ ವೈದ್ಯಕೀಯ ಮಹತ್ವವು ಮನ್ನಣೆಯನ್ನು ಪಡೆದುಕೊಳ್ಳುತ್ತವೆ, ಉದಾಹರಣೆಗೆ, ಸೆನೆಗಲ್ ಮತ್ತು ಸೌದಿ-ಏಷಿಯನ್ ಅಸ್ಥಿರಗಳು ಸೌಮ್ಯವಾದ ಕಾಯಿಲೆಯ ಪ್ರಮಾಣವನ್ನು ಹೊಂದಿವೆ.[೧೪]
ಎಚ್ಜಿಬಿಎಸ್ಗೆ ಭಿನ್ನಯುಗ್ಮಜಿಗಳಾಗಿರುವ ವ್ಯಕ್ತಿಗಳಲ್ಲಿ (ಕುಡಗೋಲು ಕಣದ ಹಿಮೋಗ್ಲೋಬಿನ್ನ ವಾಹಕಗಳು), ಪೊಲಿಮಿರೈಸೇಷನ್ ಸಮಸ್ಯೆಗಳು ಕಡಿಮೆ ಪ್ರಮಾಣದಲ್ಲಿರುತ್ತವೆ, ಏಕೆಂದರೆ ಸಾಮಾನ್ಯ ಸ್ಥಿತಿಯಲ್ಲಿರುವ ಆಲೀಲ್ ಇದು ೫೦% ಕ್ಕಿಂತ ಹೆಚ್ಚು ಹಿಮೋಗ್ಲೋಬಿನ್ ಅನ್ನು ಉತ್ಪತ್ತಿ ಮಾಡಲು ಸಮರ್ಥವಾಗಿರುತ್ತದೆ. ಎಚ್ಜಿಬಿಎಸ್ಗೆ ಸಮಯುಗ್ಮಜಿಗಳಾಗಿರುವ ವ್ಯಕ್ತಿಗಳಲ್ಲಿ, ಒಂದು ಮೃದುವಾದ ಡೋನಟ್-ತರಹದ ಆಕಾರದಿಂದ ತೊಂದರೆ ಕೊಡುವುದಕ್ಕೆ ಮತ್ತು ಪೂರ್ತಿಯಾಗಿ ಮೊಳೆಗಳಿಂದಾವೃತವಾಗುವಂತೆ ಮಾಡುವುದಕ್ಕೆ, ಎಚ್ಬಿಎಸ್ನ ದೀರ್ಘ-ಸರಪಳಿಯ ಪೊಲಿಮರ್ಗಳ ಅಸ್ತಿತ್ವವು ಕೆಂಪು ರಕ್ತ ಕಣದ ಆಕಾರವನ್ನು ವಿರೂಪಗೊಳಿಸುತ್ತವೆ, ಇದು ರಕ್ತಕಣಗಳನ್ನು ದುರ್ಬಲವಾಗುವಂತೆ ಮಾಡುತ್ತದೆ ಮತ್ತು ಲೋಮನಾಳಗಳ ಒಳಗೆ ಒಡೆಯುವಿಕೆಗೆ ಆಸ್ಪದವನ್ನು ನೀಡುತ್ತದೆ. ವಾಹಕಗಳು ಆಮ್ಲಜನಕದಿಂದ ತೆಗೆದುಕೊಳ್ಳಲ್ಪಟ್ಟಲ್ಲಿ (ಉದಾಹರಣೆಗೆ, ಪರ್ವತಾರೋಹಣವನ್ನು ಮಾಡುವ ಸಮಯದಲ್ಲಿ) ಅಥವಾ ತೀವ್ರವಾಗಿ ನಿರ್ಜಲೀಕೃತಗೊಂಡಾಗ ಅವು ರೋಗಲಕ್ಷಣಗಳನ್ನು ಬಹಿರಂಗಗೊಳಿಸುತ್ತವೆ. ಸ್ವಾಭಾವಿಕವಾದ ಸಂದರ್ಭಗಳ ಅಡಿಯಲ್ಲಿ, ಈ ನೋವಿನಿಂದಾವೃತವಾದ ವಿಷಮ ಸ್ಥಿತಿಗಳು ಪ್ರತಿ ರೋಗಿಯಲ್ಲಿ ಪ್ರತಿ ವರ್ಷ ೦.೮ ಬಾರಿ ಸಂಭವಿಸುತ್ತದೆ.[ಸೂಕ್ತ ಉಲ್ಲೇಖನ ಬೇಕು] ಯಾವಾಗ ಏಳನೆಯ ಅಮಿನೋ ಆಮ್ಲ (ಪ್ರಾಥಮಿಕ ನೆಥೋನಿನ್ ಗಣನೆಗೆ ತೆಗೆದುಕೊಳ್ಳಲ್ಪಟ್ಟಿದ್ದರೆ), ಗ್ಲುಟಾಮಿಕ್ ಆಮ್ಲಗಳು ಇದರ ವಿನ್ಯಾಸ ಮತ್ತು ಕಾರ್ಯಗಳನ್ನು ಬದಲಾಯಿಸುವುದಕ್ಕೆ ವಾಲಿನ್ನಿಂದ ಪ್ರತಿಸ್ಥಾಪಿಸಲ್ಪಟ್ಟಾಗ ಕುಡಗೋಲು-ಕಣ ರೋಗವು ಸಂಭವಿಸುತ್ತದೆ.
ವಂಶವಾಹಿಯ ನ್ಯೂನತೆಯು ಬೀಟಾ-ಗ್ಲೋಬಿನ್ ವಂಶವಾಹಿಯ ಒಂದು ಏಕೈಕ ನ್ಯೂಕ್ಲಿಯೋಟೈಡ್ನ ತಿಳಿಯಲ್ಪಟ್ಟ ಒಂದು ರೂಪಾಂತರವಾಗಿದೆ (ಏಕೈಕ ನ್ಯೂಕ್ಲಿಯೋಟೈಡ್ನ ಬಹುರೂಪತೆ - ಎಸ್ಎನ್ಪಿ) (ಎ ದಿಂದ ಟಿ ವರೆಗೆ), ಅದು ಸ್ಥಾನ ೬ ರಲ್ಲಿ ವೇಲಿನ್ ಮೂಲಕ ಸ್ಥಾಪಿಸಲ್ಪಟ್ಟ ಗ್ಲುಟ್ಯಾಮೇಟ್ಗೆ ಕಾರಣವಾಗುತ್ತದೆ. ಈ ರೂಪಾಂತರದ ಜೊತೆಗಿನ ಹಿಮೋಗ್ಲೋಬಿನ್ ಎಸ್ ಗಳು, ಸಾಮಾನ್ಯವಾದ ಪ್ರಬುದ್ಧ ಎಚ್ಬಿಎ ಗೆ ವ್ಯತಿರಿಕ್ತವಾಗಿ ಎಚ್ಬಿಎಸ್ ಎಂದು ಉಲ್ಲೇಖಿಸಲ್ಪಡುತ್ತವೆ. ಆನುವಂಶಿಕ ಅಸ್ವಸ್ಥತೆಯು, ಒಂದು ಜಿಏಜಿಯಿಂದ ಗಿಟಿಜಿ ವರೆಗಿನ ಕೊಡೊನ್ ರೂಪಾಂತರದಲ್ಲಿ, ಏಕೈಕ ನ್ಯೂಕ್ಲಿಯೋಟೈಡ್ನ ರೂಪಾಂತರದ ಕಾರಣದಿಂದ ಉಂಟಾಗುತ್ತದೆ. ಇದು ಸಾಮಾನ್ಯವಾಗಿ, ಸ್ವಾಭಾವಿಕ ಆಮ್ಲಜನಕ ಸಾಂದ್ರತೆಯ ಸಂದರ್ಭದಲ್ಲಿ ಹಿಮೋಗ್ಲೋಬಿನ್ನ ದ್ವಿತೀಯಕ, ತೃತೀಯಕ ಅಥವಾ ಚತುಷ್ಟಕ ವಿನ್ಯಾಸಗಳ ಮೇಲೆ ಯಾವುದೇ ಗೋಚರ ಪರಿಣಾಮಗಳನ್ನು ಉಂಟುಮಾಡುವುದಿಲ್ಲ . ಕಡಿಮೆ ಆಮ್ಲಜನಕ ಸಾಂದ್ರತೆಯ ಸಂದರ್ಭಗಳ ಅಡಿಯಲ್ಲಿ ಇದು ಏನು ಮಾಡುತ್ತದೆಂದರೆ, ಸ್ವತಃ ಎಚ್ಬಿಎಸ್ನ ಬಹುರೂಪೀಕರಣ. ಹಿಮೋಗ್ಲೋಬಿನ್ನ ಡಿಯೊಕ್ಸಿ ವಿಧವು ಇ ಮತ್ತು ಎಫ್ ಹೆಲೈಸ್ ಪ್ರೋಟೀನ್ಗಳ ನಡುವೆ ಒಂದು ಜಲದ್ವೇಷದ ಮಚ್ಚೆಯನ್ನು ಪ್ರಕಟಗೊಳಿಸುತ್ತದೆ. ಹಿಮೋಗ್ಲೊಬಿನ್ನಲ್ಲಿ ೬ ನೆಯ ಸ್ಥಾನದಲ್ಲಿರುವ ವೇಲೈನ್ನ ಜಲದ್ವೇಷದ ಉಳಿಕೆಗಳು ಜಲದ್ವೇಷದ ಮಚ್ಚೆಗಳ ಜೊತೆ ಸಂಯೋಜನಗೊಳ್ಳುತ್ತವೆ, ಅವು ಹಿಮೋಗ್ಲೋಬಿನ್ ಎಸ್ ಕಣಗಳು ಏಕೀಕರಿಸುವುದಕ್ಕೆ ಕಾರಣವಾಗುತ್ತವೆ ಮತ್ತು ತಂತುಯುಕ್ತ ಅತಿರಭಸದ ಕಾರ್ಯಗಳಿಗೆ ಕಾರಣವಾಗುತ್ತವೆ.
ಆಟೋಸೋಮಲ್ ಅಪಸರಣ ಇದು ಕುಡಗೋಲು-ಕಣ ರೋಗಕ್ಕೆ ಕಾರಣವಾದ ಆಲೀಲ್ ಆಗಿದೆ ಮತ್ತು ಕ್ರೋಮೋಸೋಮ್ (ವರ್ಣತಂತು) ೧೧ ರ ಸಣ್ಣ ಭುಜಗಳಲ್ಲಿ ಕಂಡುಬರುತ್ತದೆ. ತಂದೆ ಮತ್ತು ತಾಯಿ ಇಬ್ಬರಿಂದಲೂ ದೋಷಪೂರಿತವಾದ ವಂಶವಾಹಿಯನ್ನು ಪಡೆದುಕೊಳ್ಳುವ ವ್ಯಕ್ತಿಯು ಈ ಕಾಯಿಲೆಗೆ ತುತ್ತಾಗುತ್ತಾನೆ; ಒಂದು ದೋಷಪೂರಿತ ಮತ್ತು ಒಂದು ಆರೋಗ್ಯವಂತ ವಂಶವಾಹಿಗಳನ್ನು ಪಡೆದುಕೊಳ್ಳುವ ವ್ಯಕ್ತಿಯು ಆರೋಗ್ಯಯುತವಾಗಿರುತ್ತಾನೆ, ಆದರೆ ಕಾಯಿಲೆಯನ್ನು ಮುಂದಿನ ಪೀಳಿಗೆಗೆ ಹಸ್ತಾಂತರಿಸುತ್ತಾನೆ ಮತ್ತು ಅವನು ಒಂದು ಗ್ರಾಹಕ ಎಂದು ಕರೆಯಲ್ಪಡುತ್ತಾನೆ. ಗ್ರಾಹಕರಾದ ಎರಡು ತಂದೆ ತಾಯಿಗಳು ಮಗುವನ್ನು ಹೊಂದಿದರೆ, ಅಲ್ಲಿ ಅವರ ಮಗುವು ಈ ಕಾಯಿಲೆಗೆ ತುತ್ತಾಗುವ ೪-ರಲ್ಲಿ-೧ ಸಂಭವನೀಯತೆಯಿದೆ ಮತ್ತು ಅವರ ಮಕ್ಕಳು ಗ್ರಾಹಕರಾಗುವ ಸಂಭವನೀಯತೆಯು ೨-ರಲ್ಲಿ-೧ ಆಗಿರುತ್ತದೆ. ವಂಶವಾಹಿಯು ಅಪೂರ್ಣವಾಗಿ ಅಪಸಾರಕವಾಗಿರುವ ಕಾರಣದಿಂದ, ಗ್ರಾಹಕರು ಕೆಲವು ಕುಡಗೋಲು ಕೆಂಪು ರಕ್ತ ಕಣಗಳನ್ನು ಉತ್ಪತ್ತಿ ಮಾಡುತ್ತಾರೆ, ರೋಗದ ಲಕ್ಷಣಗಳನ್ನುಂಟು ಮಾಡುವಷ್ಟಲ್ಲದಿದ್ದರೂ ಕೂಡ, ಆದರೆ ಮಲೇರಿಯಾಕ್ಕೆ ನಿರ್ಧಶಕ್ತಿಯನ್ನು ನೀಡುವಷ್ಟಾದರೂ ಕೂಡ ಉತ್ಪತ್ತಿ ಮಾಡುತ್ತಾರೆ. ಇದರ ಕಾರಣದಿಂದ, ಭಿನ್ನಯುಗ್ಮಜಿಗಳು ಸಮಯುಗ್ಮಜಿಗಳಿಗಿಂತ ಹೆಚ್ಚಿನ ಮಟ್ಟದ ಸಾಮರ್ಥ್ಯವನ್ನು ಹೊಂದಿರುತ್ತಾರೆ. ಇದು ಭಿನ್ನಯುಗ್ಮಜಿಗಳ ಉಪಯೋಗಕರತೆ ಎಂದು ಕರೆಯಲ್ಪಡುತ್ತದೆ.
ಭಿನ್ನಯುಗ್ಮಜಿಗಳ ಅಳವಡಿಸಿಕೊಳ್ಳಲ್ಪಟ್ಟ ಉಪಯೋಗದ ಕಾರಣದಿಂದ, ರೋಗವು ಈಗಲೂ ಕೂಡ ಪ್ರಚಲಿತವಾಗಿದೆ, ಪ್ರಮುಖವಾಗಿ ಮಲೇರಿಯಾಕ್ಕೆ-ಗುರಿಯಾದ ಪ್ರದೇಶಗಳಲ್ಲಿನ ಇತ್ತೀಚಿನ ಪೀಳಿಗೆಗಳ ಜನರಲ್ಲಿ, ಅಂದರೆ ಆಫ್ರಿಕಾ, ಮೆಡಿಟರೇನಿಯನ್, ಭಾರತ ಮತ್ತು ಮಧ್ಯ ಪೂರ್ವಗಳಂತಹ ಪ್ರದೇಶಗಳ ಜನರಲ್ಲಿ ಈಗಲೂ ಕೂಡ ಕಂಡುಬರುತ್ತದೆ.[೧೫] ಮಲೇರಿಯಾವು ದಕ್ಷಿಣ ಭಾಗದ ಯುರೋಪ್ಗೆ ಐತಿಹಾಸಿಕವಾಗಿ ಸ್ಥಳೀಯ ರೋಗವಾಗಿತ್ತು, ಆದರೆ ಇದು ೨೦ ನೆಯ ಶತಮಾನದ ಮಧ್ಯದಲ್ಲಿ, ವಿರಳವಾದ ಒಮ್ಮೊಮ್ಮೆ ಸಂಭವಿಸುವ ದೃಷ್ಟಾಂತಗಳನ್ನು ಹೊರತುಪಡಿಸುವುದರ ಜೊತೆ, ನಿರ್ಮೂಲನ ಮಾಡಲ್ಪಟ್ಟಿತು ಎಂದು ಘೋಷಿಸಲಾಯಿತು.[೧೬][೧೭]
ಮಲೇರಿಯಾ ಪರಾವಲಂಬಿ ಜೀವಿಯು ಒಂದು ಕ್ಲಿಷ್ಟಕರವಾದ ಜೀವನ ಚಕ್ರವನ್ನು ಹೊಂದಿದೆ ಮತ್ತು ಅದರ ಒಂದು ಭಾಗವನ್ನು ಕೆಂಪು ರಕ್ತ ಕಣಗಳಲ್ಲಿ ಕಳೆಯುತ್ತದೆ. ಒಂದು ಗ್ರಾಹಕದಲ್ಲಿ, ಮಲೇರಿಯಾ ಪರಾವಲಂಬಿ ಜೀವಿಯ ಇರುವಿಕೆಯು ದೋಷಪೂರಿತ ಹಿಮೋಗ್ಲೋಬಿನ್ ಜೊತೆಗಿನ ಕೆಂಪು ರಕ್ತ ಕಣಗಳನ್ನು, ಜೀವದ್ರವ್ಯರಾಶಿಗಳನ್ನು ಪುನರುತ್ಪತ್ತಿ ಮಾಡುವುದಕ್ಕೆ ಅಸಮರ್ಥವಾಗಿ ಮಾಡುವುದರ ಮೂಲಕ ಅಕಾಲಿಕವಾಗಿ ಛಿದ್ರ ಮಾಡುತ್ತದೆ. ಅದಕ್ಕೂ ಹೆಚ್ಚಾಗಿ, ಎಚ್ಬಿ ಗಳ ಬಹುರೂಪೀಕರಣವು ಮೊದಲ ಭಾಗದಲ್ಲಿ ಎಚ್ಬಿ ಗಳ ಜೀರ್ಣವಾಗುವಿಕೆಗೆ ಪರಾವಲಂಬಿ ಜೀವಿಯ ಸಾಮರ್ಥ್ಯದ ಮೇಲೆ ಪರಿಣಾಮವನ್ನು ಬೀರುತ್ತದೆ. ಆದ್ದರಿಂದ, ಮಲೇರಿಯಾವು ಒಂದು ಸಮಸ್ಯೆಯಾಗಿರುವಂತಹ ಪ್ರದೇಶಗಳಲ್ಲಿ, ವ್ಯಕ್ತಿಗಳು ಕುಡಗೋಲು-ಕಣ ಲಕ್ಷಣಗಳನ್ನು ಹೊಂದಿದ್ದರೆ ಅವರು ಬದುಕುಳಿಯುವ ಸಂಭವನೀಯತೆಯು ಹೆಚ್ಚಾಗುತ್ತದೆ (ಭಿನ್ನಯುಗ್ಮಜಿಗಳಿಗೆ ಒಂದು ಆಯ್ಕೆ).
ಯುಎಸ್ಎ ಯಲ್ಲಿ, ಸ್ಥಳೀಯ ಮಲೇರಿಯಾಗಳಿಲ್ಲದ ಪ್ರದೇಶಗಳಲ್ಲಿ, ಪಶ್ಚಿಮ ಆಫ್ರಿಕಾಕ್ಕಿಂತ (ಸುಮಾರು ೪.೦%) ಕಪ್ಪು ಜನರಲ್ಲಿ ಕುಡಗೋಲು-ಕಣ ರಕ್ತಹೀನತೆಯ ಅಸ್ತಿತ್ವದಲ್ಲಿರುವಿಕೆಯು ಕಡಿಮೆಯಾಗಿದೆ (ಸುಮಾರು ೦.೨೫%) ಮತ್ತು ಅದು ಮತ್ತೂ ಕಡಿಮೆಯಾಗುತ್ತಿದೆ. ಆಫ್ರಿಕಾದಲ್ಲಿನ ಸ್ಥಾನಿಕ ಮಲೇರಿಯಾದ ಹೊರತಾಗಿ, ಕುಡಗೋಲು ಕಣ ರೂಪಾಂತರವು ಪೂರ್ತಿಯಾಗಿ ಅನನುಕೂಲಕರವಾಗಿದೆ ಮತ್ತು ಸೋಂಕು ಹೊಂದಿದ ಜನರನ್ನು ಹೊರತುಪಡಿಸಿ ಉಳಿದವರನ್ನು ಆಯ್ಕೆ ಮಾಡಿಕೊಳ್ಳುವುದಕ್ಕೆ ಮುಂದಾಗುತ್ತಿದೆ. ಬಹುವಿವಾಹಕ್ಕೆ ಸಾಂಸ್ಕೃತಿಕ ಪೃವೃತ್ತಿಯ ಅನುಪಸ್ಥಿತಿಯಿರುವುದೂ ಕೂಡ ಉತ್ತರ ಅಮೇರಿಕಾದಲ್ಲಿ ಕುಡಗೋಲು-ಕಣ ವಂಶವಾಹಿಗಳು ಹರಡುವುದಲ್ಲಿ ನಿರ್ಬಂಧಿಸುತ್ತಿರುವ ಇನ್ನೊಂದು ಸಂಗತಿಯಾಗಿದೆ.[೧೮]
ಆನುವ೦ಶಿಕತೆ
ಬದಲಾಯಿಸಿ- ರಕ್ತದ ಬಗೆ, ಕೂದಲಿನ ಬಣ್ಣ ಮತ್ತು ರಚನೆ, ಕಣ್ಣಿನ ಬಣ್ಣ ಮತ್ತು ಇತರ ದೈಹಿಕ ಲಕ್ಷಣಗಳನ್ನು ತಂದೆ-ತಾಯಿಯರಿಂದ ಪಡೆದುಕೊಂಡಂತೆಯೇ ಕುಡಗೋಲು-ಕಣ ಸ್ಥಿತಿಗಳನ್ನೂ ಪಡೆದುಕೊಳ್ಳಲಾಗುತ್ತದೆ.
- ಒಬ್ಬ ವ್ಯಕ್ತಿಯ ದೇಹದಲ್ಲಿ ಉಂಟಾಗುವ ಹೀಮೋಗ್ಲೋಬೀನ್ ವಿಧಗಳು, ಆತನು ತನ್ನ ತಂದೆ-ತಾಯಿಯರಿಂದ ಯಾವ ಹೀಮೋಗ್ಲೋಬೀನ್ಅನ್ನು ಪಡೆದುಕೊಂಡಿದ್ದಾನೆ ಎಂಬುದರ ಮೇಲೆ ಅವಲಂಬಿತವಾಗಿರುತ್ತದೆ.
- ತಂದೆ ಇಲ್ಲವೇ ತಾಯಿ ಒಬ್ಬರಿಗೆ ಕುಡಗೋಲು-ಕಣ ರಕ್ತಹೀನತೆ (SS) ಇದ್ದು ಮತ್ತೊಬ್ಬರಿಗೆ ಕುಡಗೋಲು-ಕಣ ಸ್ವಭಾವ (AS) ಇದ್ದರೆ, ಮಗುವಿಗೆ ಕುಡಗೋಲು-ಕಣ ರೋಗ ಇರುವ ಸಾಧ್ಯತೆ ೫೦% (SS) ಮತ್ತು ಕುಡಗೋಲು-ಕಣ ಲಕ್ಷಣ ಇರುವ ಸಾಧ್ಯತೆ ೫೦% (AS).
- ಚಿತ್ರದಲ್ಲಿ ತೋರಿಸಿದಂತೆ ತಂದೆ-ತಾಯಿ ಇಬ್ಬರಿಗೂ ಕುಡಗೋಲು-ಕಣ ಸ್ವಭಾವ (AS) ಇದ್ದರೆ, ಮಗುವಿಗೆ ಕುಡಗೋಲು ಕಣ ರೋಗ ಇರುವ ಸಾಧ್ಯತೆ ೨೫% (೪ರಲ್ಲಿ ೧) (SS).
ರೋಗನಿರ್ಣಯ
ಬದಲಾಯಿಸಿಎಚ್ಬಿಎಸ್ಎಸ್ ನಲ್ಲಿ, ರಕ್ತದ ಪೂರ್ತಿ ಸಂಖ್ಯೆಯು ಹಿಮೋಗ್ಲೋಬಿನ್ ಮಟ್ಟಗಳನ್ನು ಹೆಚ್ಚಿನ ಮಟ್ಟದ ರಿಟಿಕ್ಯುಲೋಸೈಟ್ ಸಂಖೆಯ ಜೊತೆಗೆ ೬–೮ g/dL ವ್ಯಾಪ್ತಿಯಲ್ಲಿ ಪ್ರಕಟಪಡಿಸುತ್ತದೆ (ಮೂಳೆ ಮಜ್ಜೆಯು ಹೆಚ್ಚು ಕೆಂಪು ರಕ್ತ ಕಣಗಳನ್ನು ಉತ್ಪತ್ತಿ ಮಾಡುವ ಮೂಲಕ ಕುಡಗೋಲು ಕಣಗಳ ನಾಶಪಡಿಸುವಿಕೆಯ ನಷ್ಟವನ್ನು ಸರಿದೂಗಿಸುತ್ತದೆ). ಕುಡಗೋಲು-ಕಣ ರೋಗಗಳ ಇತರ ವಿಧಗಳಲ್ಲಿ, ಎಚ್ಬಿ ಮಟ್ಟಗಳು ತುಂಬಾ ಹೆಚ್ಚಾಗಿರುತ್ತವೆ. ಒಂದು ರಕ್ತದ ಪೊರೆಯು ಹೈಪೋಸ್ಪ್ಲೆನಿಸಮ್ನ ಲಕ್ಷಣಗಳನ್ನು ತೋರಿಸಬಹುದು (ಉದ್ದೇಶ್ಯ ಕೋಶಗಳು ಮತ್ತು ಹೊವೆಲ್-ಜಾಲಿ ಕಾಯಗಳು).
ಒಂದು ರಕ್ತ ಪೊರೆಯ ಮೇಲೆ ಕೆಂಪು ರಕ್ತ ಕಣಗಳು ಕುಡಗೋಲು ರೋಗಕ್ಕೆ ತುತ್ತಾಗುವುದನ್ನು ಸೋಡಿಯಮ್ ಮೆಟಾಬೈಸಲ್ಫೇಟ್ನ ಸಂಯೋಜನೆಯ ಮೂಲಕ ಪ್ರಚೋದಿಸಬಹುದು. ಕುಡಗೋಲು ಕಣ ಹಿಮೋಗ್ಲೋಬಿನ್ನ ಕಂಡುಬರುವಿಕೆಯೂ ಕೂಡ "ಕುಡಗೋಲು ವಿಲಯನತ್ವ ಪರೀಕ್ಷೆ"ಯ ಜೊತೆ ವಿವರಿಸಲ್ಪಡಬಹುದು. ಒಂದು ಕಡಿಮೆಯಾಉತ್ತಿರುವ ದ್ರಾವಣದಲ್ಲಿ (ಸೋಡಿಯಮ್ ದಿಥಿಯೋನೈಟ್ನಂತಹ ದ್ರಾವಣ) ಹಿಮೋಗ್ಲೋಬಿನ್ ಎಸ್ ನ ಒಂದು ಸಂಯೋಜನೆಯು ಒಂದು ಬಗ್ಗಡವಾದ ಗೋಚರಿಕೆಯನ್ನು ಪ್ರಸ್ತುತಪಡಿಸುತ್ತದೆ, ಅದೇ ರೀತಿಯಾಗಿ ಸಾಮಾನ್ಯ ಸ್ಥಿತಿಯಲ್ಲಿರುವ ಎಚ್ಬಿ ಯು ಒಂದು ಸ್ವಚ್ಛವಾದ ದ್ರಾವಣವನ್ನು ನೀಡುತ್ತದೆ.
ಅಪಸಾಮಾನ್ಯವಾದ ಹಿಮೋಗ್ಲೋಬಿನ್ ವಿಧಗಳು ಹಿಮೋಗ್ಲೋಬಿನ್ ವಿದ್ಯುತ್ಸರಣದಲ್ಲಿ ಕಂಡುಹಿಡಿಯಲ್ಪಡುತ್ತವೆ, ಇದು ಒಂದು ವಿಧದ ಹರಳುಗಳ ವಿದ್ಯುತ್ಸರಣವಾಗಿದೆ, ಅದರ ಮೇಲೆ ಹಲವಾರು ವಿಧದ ಹಿಮೋಗ್ಲೋಬಿನ್ಗಳು ಬದಲಾಗುತ್ತಿರುವ ವೇಗದಲ್ಲಿ ಚಲಿಸುತ್ತವೆ. ಕುಡಗೋಲಿನ ಕಣಗಳ (ಎಚ್ಜಿಬಿಎಸ್ಸಿ) ಜೊತೆಗಿನ ಕುಡಗೋಲು-ಕಣ ಹಿಮೋಗ್ಲೋಬಿನ್ (ಎಚ್ಜಿಬಿಎಸ್) ಮತ್ತು ಹಿಮೋಗ್ಲೋಬಿನ್ ಸಿ - ಇವು ಹೆಚ್ಚು ಸಾಮಾನ್ಯವಾದ ಎರಡು ವಿಧಗಳಾಗಿವೆ - ಇವು ಅದರ ಮೂಲಕ ಕಂಡುಹಿಡಿಯಲ್ಪಡುತ್ತವೆ. ರೋಗ ನಿರ್ಣಯವು ಹೆಚ್ಚಿನ ಕಾರ್ಯದಕ್ಷತೆಯ ದ್ರವರೂಪದ ಕ್ರೊಮ್ಯಾಟೋಗ್ರಫಿಯ (ಎಚ್ಪಿಎಲ್ಸಿ) ಜೊತೆಗೆ ನಿರ್ಧರಿಸಲ್ಪಡುತ್ತದೆ. ಇತರ ರೋಗ ನಿರ್ಣಯ ಸಂಶೋಧನೆಗಳು ಎಚ್ಬಿಎಸ್ ಮತ್ತು ಎಚ್ಬಿಸಿಗಳಿಗೆ ಹೆಚ್ಚಿನ ಮಟ್ಟದ ನಿರ್ದಿಷ್ಟತೆಯನ್ನು ನೀಡುವ ಕಾರಣದಿಂದ ಆನುವಂಶಿಕತೆಯ ಪರೀಕ್ಷೆ ನಡೆಸುವಿಕೆಯು ವಿರಳವಾಗಿ ನಡೆಸಲ್ಪಡುತ್ತದೆ.[೧೯]
ತೀಕ್ಷ್ಣವಾದ ಕುಡಗೋಲು-ಕಣ ವಿಷಮಸ್ಥಿತಿಯು ಅನೇಕ ವೇಳೆ ಸೋಂಕಿನ ಮೂಲಕವು ವ್ಯಾಪಿಸಲ್ಪಡುತ್ತದೆ. ಆದ್ದರಿಂದ, ನಿಗೂಢವಾಗಿ ವ್ಯಾಪಿತವಾದ ಮೂತ್ರದ ಸೋಂಕನ್ನು ಕಂಡುಹಿಡಿಯುವುದಕ್ಕೆ ಮೂತ್ರಪರೀಕ್ಷೆಯನ್ನು ಮಾಡಬೇಕಾಗುತ್ತದೆ ಮತ್ತು ನಿಗೂಢವಾಗಿ ವ್ಯಾಪಿತವಾದ ನ್ಯುಮೋನಿಯಾವನ್ನು ನಿಯಮಿತವಾಗಿ ನಿಯಂತ್ರಿಸುವುದಕ್ಕಾಗಿ ಎದೆಯ ಎಕ್ಸ್-ರೇ ಅನ್ನು ಮಾಡುವುದು ಅವಶ್ಯಕವಾಗುತ್ತದೆ.[೨೦]
ರೋಗದ ಗ್ರಾಹಕರು ಎಂದು ತಿಳಿಯಲ್ಪಟ್ಟ ವ್ಯಕ್ತಿಗಳು ಅನೇಕ ವೇಳೆ ಅವರು ಮಕ್ಕಳನ್ನು ಹೊಂದುವುದಕ್ಕೆ ಮುಂಚೆ ಆನುವಂಶಿಕ ಸಲಹೆ ಸಮಾಲೋಚನೆಗೆ ಒಳಗಾಗಬೇಕಾಗುತ್ತದೆ. ಹುಟ್ಟಲಿರುವ ಮಗುವು ರೋಗವನ್ನು ಪಡೆದುಕೊಳ್ಳುತ್ತದೆಯೇ ಎಂಬುದರ ಬಗ್ಗೆ ಪರೀಕ್ಷೆಯನ್ನು ನಡೆಸಲು ಫೀಟಸ್ನಿಂದ ರಕ್ತದ ಮಾದರಿಯನ್ನು ತೆಗೆದುಕೊಳ್ಳುವುದು ಅಥವಾ ಗರ್ಭದ ಒಳಗವಚಕ್ಕೆ ಸಂಬಂಧಪಟ್ಟ ದ್ರವದ ಮಾದರಿಯನ್ನು ಪರೀಕ್ಷಿಸುವುದು ಅವಶ್ಯಕವಾಗುತ್ತದೆ. ಫೀಟಸ್ನಿಂದ ರಕ್ತದ ಮಾದರಿಯನ್ನು ತೆಗೆದುಕೊಳ್ಳುವುದು ಹೆಚ್ಚಿನ ಸಮಸ್ಯೆಗಳನ್ನು ಹೊಂದಿರುವ ಕಾರಣದಿಂದ, ಎರಡನೆಯ ಪರೀಕ್ಷೆಯು ಸಾಮಾನ್ಯವಾಗಿ ಬಳಸಲ್ಪಡುತ್ತದೆ.
೧೯೭೯ ರಲ್ಲಿ ರೂಪಾಂತರವು ಈ ರೋಗಕ್ಕೆ ಕಾರಣವಾಗುತ್ತದೆ ಎಂಬುದನ್ನು ಕಂಡುಹಿಡಿದ ನಂತರ, ಯು.ಎಸ್. ವಾಯು ಸೇನೆಯು ಕಪ್ಪು ಅಭ್ಯರ್ಥಿಗಳು ರೂಪಾಂತರದ ಪರೀಕ್ಷೆಗೆ ಒಳಗಾಗಬೇಕು ಎಂಬ ಆದೇಶವನ್ನು ನೀಡಿತು. ಇದು ೧೪೩ ಅಭ್ಯರ್ಥಿಗಳು ಅವರು ಗ್ರಾಹಕರಾಗಿದ್ದ ಕಾರಣದಿಂದ, ಆದಾಗ್ಯೂ ಅವರು ರೋಗದ ಸ್ಥಿತಿಯನ್ನು ಹೊಂದಿರದಿದ್ದರೂ ಕೂಡ, ಅವರನ್ನು ಸೇವೆಯಿಂದ ವಜಾ ಮಾಡಿತು. ಇದು ಅಂತಿಮವಾಗಿ ಸೇವೆಯ ಅವಶ್ಯಕತೆಯನ್ನು ಹಿಂತೆಗೆದುಕೊಳ್ಳುತ್ತದೆ, ಆದರೆ ಒಬ್ಬ ಶಿಕ್ಷಾರ್ಥಿಯು ಒಂದು ಮೊಕದ್ದಮೆಯನ್ನು ಹೂಡಿದ ನಂತರ ಮಾತ್ರ ಹಿಂತೆಗೆದುಕೊಳ್ಳುತ್ತದೆ.[೨೧]
ರೋಗ-ಶರೀರಶಾಸ್ತ್ರ
ಬದಲಾಯಿಸಿಕುಡಗೋಲು-ಕಣ ರಕ್ತಹೀನತೆಯು ಹಿಮೋಗ್ಲೋಬಿನ್ನ ಬೀಟಾ-ಗ್ಲೋಬಿನ್ ಸರಪಳಿಯಲ್ಲಿನ ಒಂದು ಬಿಂದುವಿನ ರೂಪಾಂತರದ ಮೂಲಕ ಉಂಟಾಗಲ್ಪಡುತ್ತದೆ, ಇದು ಆರನೆಯ ಸ್ಥಾನದಲ್ಲಿ ಹೈಡ್ರೋಫೀಲಿಕ್ ಅಮಿನೋ ಆಮ್ಲದ ಗುಲ್ಟಾಮಿಕ್ ಆಮ್ಲವು ಹೈಡ್ರೋಫೋಬಿಕ್ ಅಮಿನೋ ಆಮ್ಲದ ವಾಲೈನ್ನ ಜೊತೆಗೆ ಬದಲಾಯಿಸಲ್ಪಡುತ್ತದೆ. ಬೀಟಾ-ಗ್ಲೋಬಿನ್ ವಂಶವಾಹಿಯು ವರ್ಣತಂತು ೧೧ರ ಸಣ್ಣ ಬಾಹುಗಳಲ್ಲಿ ಕಂಡುಬರುತ್ತದೆ. ಎರಡು ರೂಪಾಂತರ ಬೀಟಾ-ಗ್ಲೋಬಿನ್ ಉಪವಿಭಾಗಗಳ ಜೊತೆಗಿನ ಎರಡು ಉಗ್ರ-ವಿಧದ ಆಲ್ಫಾ-ಗ್ಲೋಬಿನ್ ಉಪವಿಭಾಗಗಳ ಸಂಯೋಜನೆಯು ಹಿಮೋಗ್ಲೋಬಿನ್ ಎಸ್ (ಎಚ್ಬಿಎಸ್) ಅನ್ನು ತಯಾರಿಸುತ್ತದೆ. ಕಡಿಮೆ-ಆಮ್ಲಜನಕದ ಪರಿಸ್ಥಿತಿಗಳಲ್ಲಿ (ಉದಾಹರಣೆಗೆ, ಹೆಚ್ಚು ಎತ್ತರದ ಸ್ಥಾನದಲ್ಲಿದ್ದಾಗ), ಬೀಟಾ-ಗ್ಲೋಬಿನ್ ಸರಪಳಿಯ ಆರನೆಯ ಸ್ಥಾನದಲ್ಲಿರುವ ಒಂದು ಧ್ರುವೀಯ ಅಮಿನೋ ಆಮ್ಲವು ಹಿಮೋಗ್ಲೋಬಿನ್ನ ಸಹವೆಲೆನ್ಸೀಯ-ಅಲ್ಲದ ಪೊಲಿಮಿರೈಸೇಷನ್ (ಸಂಯೋಜನ) ಅನ್ನು ಬೆಂಬಲಿಸುತ್ತವೆ, ಅದು ಕೆಂಪು ರಕ್ತ ಕಣಗಳನ್ನು ಕುಡಗೋಲು ಆಕಾರವಾಗಿ ಬದಲಾಯಿಸುತ್ತದೆ ಮತ್ತು ಅವುಗಳ ಸ್ಥಿತಿಸ್ಥಾಪಕತ್ವವನ್ನು ನಾಶಗೊಳಿಸುತ್ತದೆ.
ಕೆಂಪು ರಕ್ತ ಕಣಗಳ ಸ್ಥಿತಿಸ್ಥಾಪಕತ್ವವು ಕುಡಗೋಲು-ಕಣ ರೋಗದ ರೋಗ ಶರೀರ ಶಾಸ್ತ್ರದ ಕೇಂದ್ರವಾಗಿದೆ. ಸಾಮಾನ್ಯ ಸ್ಥಿತಿಯಲ್ಲಿರುವ ಕೆಂಪು ರಕ್ತ ಕಣಗಳು ಸ್ವಲ್ಪ ಮಟ್ಟಿಗೆ ಸ್ಥಿತಿಸ್ಥಾಪಕ ಗುಣವನ್ನು ಹೊಂದಿರುತ್ತವೆ, ಅವು ಕೋಶಗಳು ಲೋಮನಾಳಗಳ ಮೂಲಕ ಹಾದು ಹೋಗುವುದಕ್ಕೆ ಅವುಗಳನ್ನು ವಿರೂಪಗೊಳಿಸುತ್ತವೆ. ಕುಡಗೋಲು-ಕಣ ರೋಗದಲ್ಲಿ, ಕಡಿಮೆ-ಆಮ್ಲಜನಕ ಒತ್ತಡವು ಕೆಂಪು ರಕ್ತ ಕಣಗಳ ಕುಡಗೋಲು ಲಕ್ಷಣವನ್ನು ಪ್ರೋತ್ಸಾಹಿಸುತ್ತದೆ ಮತ್ತು ಕುಡಗೋಲು ಲಕ್ಷಣದ ಪುನರಾವರ್ತನೆಗಳು ಕೋಶದ ಒಳ ಚರ್ಮವನ್ನು ನಾಶಮಾಡುತ್ತವೆ ಮತ್ತು ಕೋಶದ ಸ್ಥಿತಿಸ್ಥಾಪಕತ್ವವನ್ನು ಕಡಿಮೆ ಮಾಡುತ್ತವೆ. ಸಾಮಾನ್ಯ ಸ್ಥಿತಿಯ ಆಮ್ಲಜನಕ ಒತ್ತಡಗಳು ಪುನಃಸ್ಥಾಪಿಸಲ್ಪಟ್ಟಾಗ ಈ ಕೋಶಗಳು ಸ್ವಾಭಾವಿಕ ಸ್ವರೂಪಕ್ಕೆ ಹಿಂದಿರುಗುವಲ್ಲಿ ವಿಫಲವಾಗುತ್ತವೆ. ಅದರ ಪರಿಣಾಮವಾಗಿ, ಈ ಗಡುಸಾದ ರಕ್ತ ಕಣಗಳು ಲೋಮನಾಳಗಳನ್ನು ಹಾದು ಹೋಗುವ ಕಾರಣದಿಂದ ಅವುಗಳನ್ನು ವಿರೂಪಗೊಳಿಸುವುದು ಸಾಧ್ಯವಾಗುವುದಿಲ್ಲ, ಇದು ರಕ್ತನಾಳಗಳ ಮುಚ್ಚುವಿಕೆ ಮತ್ತು ರಕ್ತ ಕೊರೆತಕ್ಕೆ ಕಾರಣವಾಗುತ್ತದೆ.
ರೋಗದ ಸ್ವಾಭಾವಿಕವಾದ ರಕ್ತಹೀನತೆಯು ಹಿಮೋಲೀಸಿಸ್ನಿಂದ ಉಂಟಾಗುತ್ತದೆ, ಹಿಮೋಲೀಸಿಸ್ ಅಂದರೆ ಕೆಂಪು ರಕ್ತ ಕಣಗಳ ವಿರೂಪದ ಕಾರಣದಿಂದ ಗುಲ್ಮದ ಒಳಗಡೆಯಲ್ಲಿ ಅವುಗಳ ನಾಶವಾಗುವಿಕೆಯಾಗಿದೆ. ಆದಾಗ್ಯೂ ಮೂಳೆ ಮಜ್ಜೆಯ ಪ್ರಯತ್ನಗಳು ಹೊಸ ಕೆಂಪು ರಕ್ತ ಕಣಗಳನ್ನು ಉತ್ಪಾದಿಸುವುದರ ಮೂಲಕ ಇದನ್ನು ಪರಿಹರಿಸಲು ಪ್ರಯತ್ನಿಸಿದರೂ, ಇದು ನಾಶವಾಗುವಿಕೆಯ ಪ್ರಮಾಣವನ್ನು ಸರಿದೂಗಿಸುವುದಿಲ್ಲ.[೨೨] ಆರೋಗ್ಯಯುತವಾದ ಕೆಂಪು ರಕ್ತ ಕಣಗಳು ವಿಶಿಷ್ಟವಾಗಿ ೯೦–೧೨೦ ದಿನಗಳು ಜೀವಿಸುತ್ತವೆ, ಆದರೆ ಕುಡಗೋಲು ಕಣಗಳು ಕೇವಲ ೧೦–೨೦ ದಿನಗಳು ಮಾತ್ರ ಜೀವಿಸುತ್ತವೆ.[೨೩]
ಸ್ವಾಭಾವಿಕವಾಗಿ, ಮಾನವರು ತಮ್ಮ ದೇಹದಲ್ಲಿ, ಎರಡು ಆಲ್ಫಾ ಮತ್ತು ಎರಡು ಬೀಟಾ ಸರಪಳಿಗಳನ್ನು ಹೊಂದಿರುವ ಹಿಮೋಗ್ಲೋಬಿನ್ ಎ, ಎರಡು ಆಲ್ಫಾ ಮತ್ತು ಎರಡು ಡೆಲ್ಟಾ ಸರಪಳಿಗಳನ್ನು ಹೊಂದಿರುವ ಹಿಮೋಗ್ಲೋಬಿನ್ ಎ೨ ಮತ್ತು ಎರಡು ಆಲ್ಫಾ ಮತ್ತು ಎರಡು ಗ್ಯಾಮ್ಮಾ ಸರಪಳಿಗಳನ್ನು ಹೊಂದಿರುವ ಹಿಮೋಗ್ಲೋಬಿನ್ ಎಫ್ ಅನ್ನು ಹೊಂದಿರುತ್ತಾರೆ. ಇವುಗಳಲ್ಲಿ, ಹಿಮೋಗ್ಲೋಬಿನ್ ಎ ಮಾನವರಲ್ಲಿನ ಸ್ವಾಭಾವಿಕ ಹಿಮೋಗ್ಲೋಬಿನ್ನ ಸುಮಾರು ೯೬-೯೭% ಇರುತ್ತದೆ.
ಸ್ವಾಭಾವಿಕವಾದ ಹಿಮೋಗ್ಲೋಬಿನ್ ಎ ಯಲ್ಲಿ, ಗ್ಲುಟಾಮಿಕ್ ಆಮ್ಲವು ಬೀಟಾ ಸರಪಳಿಯ ೬ ನೆಯ ಸ್ಥಾನದಲ್ಲಿರುತ್ತದೆ, ಹಾಗೆಯೇ ಕುಡಗೋಲು-ಕಣ ರೋಗದಲ್ಲಿ, ಈ ಗ್ಲುಟಾಮಿಕ್ ಆಮ್ಲವು ವಾಲೈನ್ ಕಣಗಳಿಂದ ಬದಲಾಯಿಸಲ್ಪಡುತ್ತವೆ, ಮತ್ತು ವಾಲೈನ್ ಕಣಗಳು ಕುಡಗೋಲು ಕಣಗಳ ಉತ್ಪಾದನೆಗೆ ಕಾರಣವಾಗುತ್ತವೆ. ಇದು ರೂಪಾಂತರದ ಒಂದು ಹಂತದಲ್ಲಿ ಸಂಭವಿಸುತ್ತದೆ. ಇದು ಎರಡು ಬೀಟಾ ಸರಪಳಿಗಳ ಪೊಲಿಮಿರೈಸೇಷನ್ಗೆ ಕಾರಣವಾಗುತ್ತದೆ ಮತ್ತು ಆದ್ದರಿಂದ ಅವುಗಳ ಗೋಚರಿಕೆಯು ಒಗಟುಗಳ ಚೂರುಗಳಂತೆ ಕಂಡುಬರುತ್ತವೆ (ಅಥವಾ ಬೀಗ ಮತ್ತು ಚಾವಿ); ಅದರ ಅರ್ಥ ಅವುಗಳು ಒಂದಕ್ಕೊಂದು ಸರಿಯಾಗಿ ಸ್ಥಾಪಿತವಾಗುತ್ತವೆ, ಮತ್ತು ಕಣಗಳು ವಿರೂಪಗೊಳ್ಳುವುದಕ್ಕೆ ಕಾರಣವಾಗುವ ಪೊಲಿಮಿರ್ಗಳ ಉದ್ದುದ್ದವಾದ ತಯಾರಿಕೆಗೆ ಕಾರಣವಾಗುತ್ತವೆ ಮತ್ತು ಅವು ತುಂಬಾ ಗಡುಸಾಗಿರುತ್ತವೆ ಹಾಗೂ ರಕ್ತನಾಳಗಳ ಮುಚ್ಚುವಿಕೆಗೆ ಮುಖ್ಯ ಕಾರಣವಾಗುತ್ತವೆ. ಪೊಲಿಮಿರೈಸೇಷನ್ನ ಈ ಪ್ರಕ್ರಿಯೆಯು ಸೋಂಕು, ಆಮ್ಲಜನಕದ ಕೊರತೆ, ಆಮ್ಲವ್ಯಾಧಿ, ಭೌತಿಕ ವ್ಯಾಯಾಮಗಳು, ಶೀತ ಮತ್ತು ಹೆಚ್ಚಿನ ಒತ್ತಡದ ನಿರ್ಜಲೀಕರಣದ ಕಾರಣದಿಂದ ಉಂಟಾಗುವ ರಕ್ತನಾಳಗಳ ಮುಚ್ಚುವಿಕೆ ಮುಂತಾದವುಗಳ ಕಾರಣದಿಂದ ಕ್ರಿಯಾಶೀಲವಾಗುತ್ತದೆ.
ನಿರ್ವಹಣೆ
ಬದಲಾಯಿಸಿಫೋಲಿಕ್ ಆಮ್ಲ ಮತ್ತು ಪೆನ್ಸಿಲಿನ್
ಬದಲಾಯಿಸಿಕುಡಗೋಲು-ಕಣ ರೋಗಗಳನ್ನು ಹೊಂದಿರುವ ಮಕ್ಕಳು ಮಕ್ಕಳ ತಜ್ಞರುಗಳಿಂದ ಕೂಲಂಕುಷವಾದ ಪರಿಶೀಲನೆಗೆ ಒಳಗಾಗಬೇಕಾಗುತ್ತದೆ ಮತ್ತು ಅವರು ಆರೋಗ್ಯವಂತರಾಗಿರುತ್ತಾರೆ ಎಂಬ ಭರವಸೆಯನ್ನು ನೀಡಲು ರಕ್ತಶಾಸ್ತ್ರಜ್ಞರ ಕಾರ್ಯಗಳ ನಿರ್ವಹಣೆಯೂ ಅವಶ್ಯಕವಾಗಿರುತ್ತದೆ. ಈ ರೋಗಿಗಳು ಜೀವಿಸುವುದಕ್ಕಾಗಿ ೧ ಮಿಗ್ರಾಂ ಪ್ರಮಾಣದ ಫೋಲಿಕ್ ಆಮ್ಲವನ್ನು ತೆಗೆದುಕೊಳ್ಳುತ್ತಾರೆ. ಹುಟ್ಟಿದಾಗಿನಿಂದ ಐದು ವರ್ಷ ವಯಸ್ಸಿನವರೆಗೆ, ಬಾಲ್ಯಾವಸ್ಥೆಯ ಮುಂಚಿನ ರೋಗಗಳಿಗೆ ಕಾರಣವನ್ನುಂಟುಮಾಡುವ ಅಪ್ರಬುದ್ಧ ಪ್ರತಿರಕ್ಷಿತ ವ್ಯವಸ್ಥೆಯ ಕಾರಣದಿಂದಾಗಿ ಅವರು ಪ್ರತಿದಿನವೂ ಪೆನ್ಸಿಲಿನ್ ಅನ್ನೂ ಕೂಡ ತೆಗೆದುಕೊಳ್ಳಬೇಕಾಗುತ್ತದೆ.
ಯಾತನಾಮಯ (ನೋವಿನಿಂದಾವೃತವಾದ) (ರಕ್ತನಾಳಗಳ-ಮುಚ್ಚುವಿಕೆಯ) ವಿಷಮಸ್ಥಿತಿ
ಬದಲಾಯಿಸಿಕುಡಗೋಲು-ಕಣ ರೋಗವನ್ನು ಹೊಂದಿರುವ ಹೆಚ್ಚಿನ ಜನರು ರಕ್ತನಾಳಗಳ-ಮುಚ್ಚುವಿಕೆಯ ವಿಷಮಸ್ಥಿತಿ ಎಂದು ಕರೆಯಲ್ಪಡುವ ತೀವ್ರವಾದ ಯಾತನಾದಾಯಕ ಸ್ಥಿತಿಗಳನ್ನು ಅನುಭವಿಸುತ್ತಾರೆ. ಈ ವಿಷಮಸ್ಥಿತಿಗಳ ಪುನರಾವರ್ತನ, ತೀವ್ರತೆ, ಮತ್ತು ಅನುಭವಿಸುವ ಅವಧಿಯು, ಆದಾಗ್ಯೂ, ಮಹತ್ತರವಾಗಿ ಬದಲಾಗುತ್ತದೆ. ಯಾತನಾಮಯ ವಿಷಮಸ್ಥಿತಿಗಳು ನೋವಳಿಕೆಗಳ ಜೊತೆ ರೋಗದ ಗುಣಲಕ್ಷಣಗಳಿಗನುಗುಣವಾಗಿ ಚಿಕಿತ್ಸೆ ನೀಡಲ್ಪಡುತ್ತವೆ; ನೋವಿನ ನಿರ್ವಹಣೆಯು ವಿಷಮಸ್ಥಿತಿಯು ನಿರ್ದಿಷ್ಟವಾಗಿ ಸರಿಯಾದ ಹಂತಕ್ಕೆ ಬರುವವರೆಗೂ ನಿಯಮಿತವಾದ ಕಾಲದ ಅಂತರದಲ್ಲಿ ಓಪಿಯೋಯ್ಡ್ ನಿಯಂತ್ರಣವು ಅವಶ್ಯಕವಾಗುತ್ತದೆ. ಸೌಮ್ಯವಾದ ವಿಷಮಸ್ಥಿತಿಗಳಿಗೆ, ರೋಗಿಗಳ ಒಂದು ಉಪಗುಂಪು NSAID ಗಳ ಮೇಲೆ ನಿರ್ವಹಿಸಲ್ಪಡುತ್ತಾರೆ (ಉದಾಹರಣೆಗೆ ಡೈಕ್ಲೋಫಿನಕ್ ಅಥವಾ ನೆಪ್ರಾಕ್ಸಿನ್) . ಹೆಚ್ಚು ತೀವ್ರವಾದ ವಿಷಮಸ್ಥಿತಿಗಳಿಗೆ, ಹೆಚ್ಚಿನ ರೋಗಿಗಳಿಗೆ ಅಂತರಭಿದಮನಿಯ ಓಪಿಯೋಯ್ಡ್ಗಳಿಗೆ ಆಂತರಿಕ ರೋಗಿಗಳ ನಿರ್ವಹಣೆಯನ್ನು ನೀಡುವುದು ಅವಶ್ಯಕವಾಗುತ್ತದೆ; ರೋಗಿಗಳ-ನಿಯಂತ್ರಿತ ನೋವಳಿಕೆ (PCA) ಸಾಧನಗಳು ಈ ರೋಗದ ಶಮನಗೊಳಿಸುವಿಕೆಯಲ್ಲಿ ಸಾಮಾನ್ಯವಾಗಿ ಬಳಸಲ್ಪಡುತತ್ವೆ. ಡೈಫನ್ಹೈಡ್ರಮಿನ್ ಕೂಡ, ಓಪಿಯೋಯ್ಡ್ನ ಬಳಕೆಗೆ ಸಂಬಂಧಿಸಿದ ಯಾವುದೇ ತುರಿಕೆಯ ನಿಯಂತ್ರಣಕ್ಕಾಗಿ ವೈದ್ಯರುಗಳಿಂದ ಹೆಚ್ಚಿನ ಸಮಯಗಳಲ್ಲಿ ಶಿಫಾರಸು ಮಾಡಲ್ಪಡುವ ಒಂದು ಪರಿಣಾಮಕಾರಿ ಔಷಧವಾಗಿದೆ.
ತೀಕ್ಷ್ಣವಾದ ಎದೆನೋವಿನ ವಿಷಮಸ್ಥಿತಿಗಳು
ಬದಲಾಯಿಸಿಇದರ ನಿರ್ವಹಣೆಯು ರಕ್ತನಾಳಗಳ-ಮುಚ್ಚುವಿಕೆಯ ನಿರ್ವಹಣೆಗೆ ಹೋಲುವಂತದ್ದಾಗಿದೆ, ಅದಕ್ಕೆ ಜೊತೆಯಾಗಿ ರೋಗನಿರೋಧಕಗಳ ಸಂಯೋಜನೆ (ಮೇಲ್ಮೈಯನ್ನು-ನ್ಯೂನಗೊಳಿಸುವ ["ಅಸಾಮಾನ್ಯವಾದ"] ಬ್ಯಾಕ್ಟೀರಿಯಾಗಳು ಈ ಲಕ್ಷಣಗಳಿಗೆ ಕಾರಣವಾಗುವುದರಿಂದ, ಸಾಮಾನ್ಯವಾಗಿ ಕ್ವಿನೋಲೋನ್ ಅಥವಾ ಮಾರ್ಕೋಲೈಡ್),[೨೪] ಆಮ್ಲಜನಕದ ಕೊರತೆಗೆ ಆಮ್ಲಜನಕದ ಪೂರೈಕೆ, ಮತ್ತು ಕೂಲಂಕಷವಾದ ಪರಿಶೀಲನೆ ಮುಂತಾದವುಗಳನ್ನು ಒಳಗೊಳ್ಳುತ್ತದೆ. ಶ್ವಾಸಕೋಶದ ಅಸಂಖ್ಯಾತ ರೋಗಗಳು ರೋಗವನ್ನು ಇನ್ನೂ ಕೆಟ್ಟ ಹಂತಕ್ಕೆ ಕರೆದೊಯ್ಯುತ್ತವೆ ಅಥವಾ ಆಮ್ಲಜನಕದ ಅವಶ್ಯಕತೆಗಳು ಹೆಚ್ಚಾಗುತ್ತವೆ, ಸರಳವಾದ ರಕ್ತದ ವರ್ಗಾವಣೆ ಅಥವಾ ರಕ್ತದ ವಿನಿಮಯ ವರ್ಗಾವಣೆಗಳು ಸೂಚಿಸಲ್ಪಡುತ್ತವೆ. ಎರಡನೆಯ ವಿಧಾನವು, ರೋಗಿಯ ಸಾಮಾನ್ಯ ಸ್ಥಿತಿಯ ಕೆಂಪು ರಕ್ತ ಕಣಗಳಿಗಾಗಿ ಕೆಂಪು ರಕ್ತ ಕಣದ ಗಣನೀಯ ಭಾಗದ ಪರಸ್ಪರ ವಿನಿಮಯವನ್ನು ಒಳಗೊಳ್ಳುತ್ತದೆ, ಅದು ರೋಗಿಯ ರಕ್ತದಲ್ಲಿ ಹಿಮೋಗ್ಲೋಬಿನ್ ಎಸ್ ನ ಪ್ರತಿಶತ ಪ್ರಮಾಣವನ್ನು ಕಡಿಮೆಗೊಳಿಸುತ್ತದೆ.
ಹೈಡ್ರೊಕ್ಸ್ ಯೂರಿಯಾ
ಬದಲಾಯಿಸಿಕುಡಗೋಲು-ಕಣ ರಕ್ತಹೀನತೆಯ ಕಾರಣಾತ್ಮಕ ಚಿಕಿತ್ಸೆಗಾಗಿ ಅನುಮೋದನೆಯನ್ನು ಪಡೆದ ಮೊದಲ ಚಿಕಿತ್ಸೆಯೆಂದರೆ ಹೈಡ್ರೊಕ್ಸ್ಯೂರಿಯಾ. ಇದು ೧೯೯೫ ರ ಒಂದು ಅಧ್ಯಯನದಲ್ಲಿ (ಕ್ಯಾರಕೆ ಎಟ್. ಆಲ್ )[೨೫] ಆಘಾತಗಳ ಸಂಖ್ಯೆ ಮತ್ತು ತೀವ್ರತೆಗಳಲ್ಲಿನ ಕಡಿಮೆಯಾಗುವಿಕೆಯನ್ನು ತೋರಿಸಿತು ಮತ್ತು ೨೦೦೩ ರ ಒಂದು ಅಧ್ಯಯನದಲ್ಲಿ ಬದುಕುಳಿಯುವ ಸಂಭವನೀಯತೆಯ ಹೆಚ್ಚುವಿಕೆಯನ್ನು ತೋರಿಸಿತು (ಸ್ಟೈನ್ಬರ್ಗ್ ಎಟ್. ಆಲ್ )[೨೬]. ಇದು ಕುಡಗೋಲು ಕಣ ರಕ್ತಹೀನತೆಯನ್ನು ಉಂಟುಮಾಡುವ ಹಿಮೋಗ್ಲೋಬಿನ್ ಎಸ್ ಸ್ಥಾನದಲ್ಲಿ ಫಿಟಲ್ ಹಿಮೋಗ್ಲೋಬಿನ್ ಉತ್ಪಾದನೆಯನ್ನು ಪುನರ್ಕ್ರಿಯಾಶೀಲಗೊಳಿಸುವುದರ ಮೂಲಕ, ಭಾಗಶಃ ಸಾಧಿಸಲ್ಪಟ್ಟಿತು. ಹೈಡ್ರೋಕ್ಸ್ಯೂರಿಯಾ ಮೊದಲಿಗೆ ರಾಸಾಯನಿಕ ಚಿಕಿತ್ಸೆಯ ಒಂದು ಘಟಕವಾಗಿತ್ತು, ಮತ್ತು ಅದರ ದೀರ್ಘಕಾಲಿಕ ಬಳಕೆಯು ಹಾನಿಕಾರಕವಾಗುತ್ತದೆ ಎಂಬ ಅಭಿಪ್ರಾಯವಿದೆ, ಆದರೆ ಈ ತೊಂದರೆಯು ಇಲ್ಲದಂತೆ ಕಂಡುಬಂದಿತು ಅಥವಾ ತುಂಬಾ ಕಡಿಮೆ ಪ್ರಮಾಣದಲ್ಲಿ ಕಂಡುಬಂದಿತು ಮತ್ತು ಸಂಭವನೀಯವಾಗಿ ಇದರ ಉಪಯೋಗಗಳು ಇದರ ಸಮಸ್ಯೆಗಳಿಗಿಂತ ಹೆಚ್ಚು ಪ್ರಾಮುಖ್ಯತೆಯನ್ನು ಪಡೆದಿವೆ.[೨೭]
ಮೂಳೆ ಮಜ್ಜೆಗಳ ಕಸಿ ಮಾಡುವಿಕೆ (ಸ್ಥಳಾಂತರೀಕರಣ)
ಬದಲಾಯಿಸಿಮೂಳೆ ಮಜ್ಜೆ ಕಸಿಮಾಡುವಿಕೆಗಳು ಮಕ್ಕಳಲ್ಲಿ ತುಂಬಾ ಪರಿಣಾಮಕಾರಿಯಾಗಿರುತ್ತವೆ ಎಂಬುದು ಸಾಧಿಸಿ ತೋರಿಸಲ್ಪಟ್ಟಿದೆ.[೨೮]
ಇತಿಹಾಸ
ಬದಲಾಯಿಸಿಚಿಕಾಗೋ ಹೃದಯಶಾಸ್ತ್ರಜ್ಞ ಮತ್ತು ವೈದ್ಯಕೀಯ ಶಾಸ್ತ್ರದ ಅಧ್ಯಾಪಕ ಜೇಮ್ಸ್ ಬಿ. ಹೆರ್ರಿಕ್ನಿಂದ (೧೮೬೧–೧೯೫೪) ೧೯೧೦ ರಲ್ಲಿ ಕುಡಗೋಲು ಕಣಗಳ ವಿವರಣೆಯು ನೀಡಲ್ಪಡುವವರೆಗೂ ಈ ವೈದ್ಯಕೀಯ ಸಂಶೋಧನೆಗಳ ಸಂಗ್ರಹಗಳು ತಿಳಿಯಲ್ಪಟ್ಟಿರಲಿಲ್ಲ. ಅವನ ಇಂಟರ್ನ್ (ನಿರ್ಬಂಧಿತ) ಅರ್ನೆಸ್ಟ್ ಎಡ್ವರ್ಡ್ ಐರನ್ಸ್ (೧೮೭೭–೧೯೫೯), ಗ್ರೆನಡಾದ ೨೦-ವರ್ಷ ವಯಸ್ಸಿನ ದಂತವೈದ್ಯಕೀಯ ವಿದ್ಯಾರ್ಥಿ ವಾಲ್ಟರ್ ಕ್ಲೆಮೆಂಟ್ ನೋಯೆಲ್ನು ರಕ್ತಹೀನತೆಯಿಂದ ಬಳಲುತ್ತಿರುವ ಕಾರಣದಿಂದ ಡಿಸೆಂಬರ್ ೧೯೦೪ ರಲ್ಲಿ ಚಿಕಾಗೋ ಪ್ರೆಸ್ಬಿಟೇರಿಯನ್ ಆಸ್ಪತ್ರೆಗೆ ದಾಖಲಾದ ನಂತರದಲ್ಲಿ ಅವನ ರಕ್ತದಲ್ಲಿ "ವಿಶಿಷ್ಟ ದೀರ್ಘವಾದ ಮತ್ತು ಕುಡಗೋಲು ಆಕಾರದ" ಕಣಗಳನ್ನು ಕಂಡುಹಿಡಿಯಲಾಯಿತು.[೨೯]
ನೋಯೆಲ್ನು ನಂತರದ ಮೂರು ವರ್ಷಗಳಲ್ಲಿ "ಸ್ನಾಯುಗಳ ಸಂಧಿವಾತ" ಮತ್ತು "ಪಿತ್ತವಿಕಾರದ ಆಘಾತಗಳ" ಚಿಕಿತ್ಸೆಗಾಗಿ ಹಲವಾರು ಬಾರಿ ಆಸ್ಪತ್ರೆಗೆ ಪುನರ್ದಾಖಲಾಗಲ್ಪಟ್ಟನು. ನೋಯೆಲ್ನು ತನ್ನ ಅಧ್ಯಯನವನ್ನು ಪೂರ್ಣಗೊಳಿಸಿದನು ಮತ್ತು ದಂತಚಿಕಿತ್ಸಾಶಾಸ್ತ್ರವನ್ನು ಅಭ್ಯಾಸ ಮಾಡುವುದಕ್ಕಾಗಿ ಗ್ರೆನಡಾದ (ಸೇಂಟ್ ಜಾರ್ಜ್ನ) ರಾಜಧಾನಿಗೆ ಹಿಂದಿರುಗಿದನು. ಅವನು ೧೯೧೬ ರಲ್ಲಿ ನ್ಯುಮೋನಿಯಾದಿಂದ ಸಾವನ್ನಪ್ಪಿದನು ಮತ್ತು ಉತ್ತರ ಗ್ರೆನಡಾದಲ್ಲಿನ ಸೌಟೆರಸ್ನಲ್ಲಿನ ಕ್ಯಾಥೊಲಿಕ್ ಸ್ಮಶಾನದಲ್ಲಿ ಅವನ ದಹನಕ್ರಿಯೆ ನಡೆಯಿತು.[೩೦]
ವೆರ್ನಾನ್ ಮೇಸಾನ್ನು ೧೯೨೨ರಲ್ಲಿ ಈ ರೋಗಕ್ಕೆ "ಕುಡಗೋಲು-ಕಣ ರಕ್ತಹೀನತೆ" ಎಂದು ಹೆಸರು ನೀಡಿದನು. ಆದಾಗ್ಯೂ, ರೋಗದ ಕೆಲವು ಅಂಶಗಳನ್ನು ಈ ಮೊದಲೇ ಗುರುತಿಸಲಾಗಿತ್ತು. : ೧೮೪೬ರಲ್ಲಿ ವೈದ್ಯಕೀಯ ಔಷಧವಿಜ್ಞಾನದ ಸದರ್ನ್ ನಿಯತಕಾಲಿಕ ವು ಒಂದು ಹತೋಟಿ ತಪ್ಪಿದ (ಪಲಾಯನ್ ಮಾಡುವ) ಅಧೀನದ ಆಟೋಸ್ಪೈಗಳಲ್ಲಿನ ಗುಲ್ಮದ ಅನುಪಸ್ಥಿತಿಯನ್ನು ವರ್ಣಿಸಿತು. ೧೮೭೦ ರ ದಶಕದಲ್ಲಿ ಆಪ್ರಿಕಾದ ವೈದ್ಯಕೀಯ ಸಾಹಿತ್ಯವು ಇದರ ಸ್ಥಿತಿಯನ್ನು ವರದಿ ಮಾಡಿತು, ಆ ಸಮಯದಲ್ಲಿ ಇದು ಈ ಪರಿಸ್ಥಿತಿಯ ಕಾರಣದಿಂದ ಉಂಟಾದ ಹೆಚ್ಚಿನ ಪ್ರಮಾಣದ ಶಿಶುಗಳ ಮರಣದ ಕಾರಣದಿಂದ ಸ್ಥಳೀಯವಾಗಿ ಆಗ್ಬೆಂಜೀಸ್ ಎಂದು ತಿಳಿಯಲ್ಪಟ್ಟಿತ್ತು ("ಬರುವ ಮತ್ತು ಹೋಗುವ ಮಕ್ಕಳು"). ಈ ಪರಿಸ್ಥಿತಿಯ ಇತಿಹಾಸವು ೧೬೭೦ ರ ಘನಾಯಿನ್ ಕುಟುಂಬದ ಒಂದು ವರದಿಯನ್ನು ಕಂಡುಹಿಡಿಯಿತು.[೩೧] ಹಾಗೆಯೇ, ಕುಡಗೋಲು-ಕಣ ಯಾತನೆಯಿಂದ ಉಂಟಾದ ಕಲೆಗಳನ್ನು ಮುಚ್ಚಿಕೊಳ್ಳಲು ಟಾರ್ ಸೋಪ್ನ ಬಳಕೆಯ ಅಭ್ಯಾಸವು ಕಪ್ಪು ಜನಾಂಗದವರಲ್ಲಿ ಆಚರಣೆಯಲ್ಲಿತ್ತು.[ಸೂಕ್ತ ಉಲ್ಲೇಖನ ಬೇಕು]
೧೯೪೯ ರಲ್ಲಿ, ಲಿನಸ್ ಪೌಲಿಂಗ್ ಮತ್ತು ಅವನ ಸಹೋದ್ಯೋಗಿಗಳು, ಕುಡಗೋಲು-ಕಣ ರೋಗವು ಹಿಮೋಗ್ಲೋಬಿನ್ ಕಣಗಳಲ್ಲಿನ ಒಂದು ಅಪಸಾಮಾನ್ಯತೆಯ ಕಾರಣದಿಂದ ಉಂಟಾಗುತ್ತದೆ ಎಂಬುದನ್ನು ವಿವರಿಸುವಲ್ಲಿ ಮೊದಲಿಗರಾದರು. ಒಂದು ಆನುವಂಶಿಕ ಕಾಯಿಲೆಯನ್ನು ಒಂದು ನಿರ್ದಿಷ್ಟ ಪ್ರೋಟೀನ್ನ ರೂಪಾಂತರಕ್ಕೆ ಸಂಬಂಧ ಕಲ್ಪಿಸಿದ್ದು ಇದೇ ಮೊದಲ ಬಾರಿಯಾಗಿತ್ತು, ಇದು ಕಣಗಳ ಜೀವಶಾಸ್ತ್ರದ ಇತಿಹಾಸದಲ್ಲಿನ ಒಂದು ಮೈಲಿಗಲ್ಲಾಗಿತ್ತು, ಮತ್ತು ಇದು ಅವರ "ಕುಡಗೋಲು ಕಣ ರಕ್ತಹೀನತೆ, ಕಣಗಳ ಒಂದು ಕಾಯಿಲೆ" ವರದಿಯಲ್ಲಿ ಪ್ರಕಟಿಸಲ್ಪಟ್ಟಿತು.
ಕುಡಗೋಲು-ಕಣ ವಂಶವಾಹಿಗೆ ಕಾರಣವಾದ ರೂಪಾಂತರಗಳ ಮೂಲವು ಪ್ರಾಥಮಿಕವಾಗಿ ಅರೇಬಿಯನ್ ಪೆನಿನ್ಸುಲಾದಲ್ಲಿ ಕಂಡುಬಂದಿತು ಎಂದು ತಿಳಿಯಲಾಗುತ್ತದೆ, ಅದು ನಂತರದಲ್ಲಿ ಏಷಿಯಾ ಮತ್ತು ಆಫ್ರಿಕಾಗಳಿಗೆ ವ್ಯಾಪಿಸಿತು. ವರ್ಣತಂತುಗಳ ವಿನ್ಯಾಸಗಳ (ಸ್ವರೂಪಗಳ) ನಿರ್ಧರಿಸುವಿಕೆಯಿಂದ, ಅಲ್ಲಿ ಕನಿಷ್ಠ ಪಕ್ಷ ನಾಲ್ಕು ಸ್ವತಂತ್ರ ರೂಪಾಂತರಿತ ಘಟಕಗಳಿವೆ ಎಂಬುದು ಈಗ ತಿಳಿಯಲ್ಪಟ್ಟಿದೆ. ಅವುಗಳಲ್ಲಿ ಮೂರು ಆಫ್ರಿಕಾದಲ್ಲಿ ಮತ್ತು ನಾಲ್ಕನೆಯದು ಸೌದಿ ಅರೇಬಿಯಾದಲ್ಲಿ ಅಥವಾ ಮಧ್ಯ ಭಾರತದಲ್ಲಿ ಇದೆ ಎಂದು ತಿಳಿಯಲ್ಪಟ್ಟಿದೆ. ಈ ಸ್ವತಂತ್ರ ಘಟನೆಗಳು ೩,೦೦೦ ಮತ್ತು ೬,೦೦೦ ತಲೆಮಾರುಗಳ ಪೂರ್ವದಲ್ಲಿ ಅಂದರೆ ಸರಿಸುಮಾರು ೭೦,೦೦೦-೧೫೦,೦೦೦ ವರ್ಷಗಳಿಗೂ ಮುಂಚೆ ಸಂಭವಿಸಿದವು ಎಂದು ತಿಳಿಯಲಾಗುತ್ತದೆ.[೩೨]
ಸಂಶೋಧನೆ
ಬದಲಾಯಿಸಿಕುಡಗೋಲಿನ ಸಮಸ್ಯೆಗಳನ್ನು ತಡೆಗಟ್ಟುವುದಕ್ಕಾಗಿ ಹಾಗೆಯೇ ಕುಡಗೋಲು-ಕಣ ರೋಗಗಳಿಂದುಂಟಾಗುವ ಸಮಸ್ಯೆಗಳನ್ನು ತಡೆಗಟ್ಟುವುದಕ್ಕಾಗಿ ಹಲವಾರು ವಿಧಾನಗಳು ಕಂಡುಹಿಡಿಯಲ್ಪಟ್ಟಿವೆ. ನಿಕೋಸನ್ನಂತಹ ಫೈಟೋಕೆಮಿಕಲ್ಗಳ ಬಳಕೆಯನ್ನು ಒಳಗೊಂಡಂತೆ ಹಿಮೋಗ್ಲೋಬಿನ್ನ ಬದಲಾವಣೆಯನ್ನು ಬದಲಾಯಿಸುವ ಹಲವಾರು ಇತರ ವಿಧಾನಗಳು ಸಂಶೋಧಿಸಲ್ಪಟ್ಟೀವೆ. ವಂಶವಾಹಿ ಚಿಕಿತ್ಸೆಯು ಸಂಶೋಧನೆಯ ಹಾದಿಯಲ್ಲಿದೆ.
ಇವನ್ನೂ ಗಮನಿಸಿ
ಬದಲಾಯಿಸಿ- ಹೆಮಟಾಪೊಯಿಟಿಕ್ ಹುಣ್ಣುಗಳು
- ಯುರೋಪಿನಲ್ಲಿ ಆಫ್ರಿಕಾದ ಮಿಶ್ರಣ
ಪರಾಮರ್ಶನಗಳು
ಬದಲಾಯಿಸಿ- ↑ Platt OS, Brambilla DJ, Rosse WF; et al. (1994). "Mortality in sickle cell disease. Life expectancy and risk factors for early death". N. Engl. J. Med. 330 (23): 1639–44. doi:10.1056/NEJM199406093302303. ISSN 0028-4793. PMID 7993409. Archived from the original on 2010-01-05. Retrieved 2010-08-23.
{{cite journal}}: Explicit use of et al. in:|author=(help); Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ "Sicklecell.md". Archived from the original on 2011-04-30. Retrieved 2010-08-23.
- ↑ Sicklecell.md FAQ Archived 2011-04-30 ವೇಬ್ಯಾಕ್ ಮೆಷಿನ್ ನಲ್ಲಿ.: "ಕುಡಗೋಲು ಕಣ ರಕ್ತಹೀನತೆಯು ಕೇವಲ ಕಪ್ಪು ಜನರಲ್ಲಿ ಮಾತ್ರ ಏಕೆ ಕಂಡುಬರುತ್ತದೆ?
- ↑ http://www.nhlbi.nih.gov/health/dci/Diseases/Sca/SCA_Summary.html
- ↑ "BestBets: How long should an average sickle cell crisis last?". Archived from the original on 2010-06-17.
- ↑ Pearson H (1977). "Sickle cell anaemia and severe infections due to encapsulated bacteria" (Free full text). J Infect Dis. 136 Suppl: S25–30. ISSN 0022-1899. PMID 330779.
{{cite journal}}: Unknown parameter|month=ignored (help) - ↑ Wong W, Powars D, Chan L, Hiti A, Johnson C, Overturf G (1992). "Polysaccharide encapsulated bacterial infection in sickle cell anaemia: a thirty year epidemiologic experience" (Free full text). Am J Hematol. 39 (3): 176–82. doi:10.1002/ajh.2830390305. ISSN 0361-8609. PMID 1546714.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Jadavji T, Prober CG (1985). "Dactylitis in a child with sickle cell trait". Can Med Assoc J. 132 (7): 814–5. ISSN 0008-4409. PMC 1345873. PMID 3978504.
{{cite journal}}: Unknown parameter|month=ignored (help) - ↑ http://www.ejbjs.org/cgi/content/abstract/೫೮/೮/೧೧೬೧
- ↑ Almeida A, Roberts I (2005). "Bone involvement in sickle cell disease". Br. J. Haematol. 129 (4): 482–90. doi:10.1111/j.1365-2141.2005.05476.x. PMID 15877730. Archived from the original on 2012-12-16. Retrieved 2010-08-23.
{{cite journal}}: Unknown parameter|month=ignored (help) - ↑ Smith WR, Penberthy LT, Bovbjerg VE; et al. (2008). "Daily assessment of pain in adults with sickle cell disease". Ann. Intern. Med. 148 (2): 94–101. ISSN 0003-4819. PMID 18195334.
{{cite journal}}: Explicit use of et al. in:|author=(help); Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Gladwin MT, Sachdev V, Jison ML; et al. (2004). "Pulmonary hypertension as a risk factor for death in patients with sickle cell disease". N. Engl. J. Med. 350 (9): 886–95. doi:10.1056/NEJMoa035477. ISSN 0028-4793. PMID 14985486. Archived from the original on 2009-08-22. Retrieved 2010-08-23.
{{cite journal}}: Explicit use of et al. in:|author=(help); Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Powars DR, Elliott-Mills DD, Chan L; et al. (1991). "Chronic renal failure in sickle cell disease: risk factors, clinical course, and mortality". Ann. Intern. Med. 115 (8): 614–20. ISSN 0003-4819. PMID 1892333.
{{cite journal}}: Explicit use of et al. in:|author=(help); Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Green NS, Fabry ME, Kaptue-Noche L, Nagel RL (1993). "Senegal haplotype is associated with higher HbF than Benin and Cameroon haplotypes in African children with sickle cell anemia" (Free full text). Am. J. Hematol. 44 (2): 145–6. doi:10.1002/ajh.2830440214. ISSN 0361-8609. PMID 7505527.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Kwiatkowski DP (2005). "How malaria has affected the human genome and what human genetics can teach us about malaria". Am. J. Hum. Genet. 77 (2): 171–92. doi:10.1086/432519. ISSN 0002-9297. PMC 1224522. PMID 16001361.
{{cite journal}}: Unknown parameter|month=ignored (help) PMC 1224522 - ↑ http://www.cdc.gov/ncidod/EID/vol7no6/romi.htm
- ↑ "ಆರ್ಕೈವ್ ನಕಲು". Archived from the original on 2013-08-01. Retrieved 2010-08-23.
- ↑ "ಆರ್ಕೈವ್ ನಕಲು". Archived from the original on 2016-03-05. Retrieved 2011-04-06.
- ↑ Clarke GM, Higgins TN (2000). "Laboratory investigation of haemoglobinopathies and thalassemias: review and update". Clin. Chem. 46 (8 Pt 2): 1284–90. ISSN 0009-9147. PMID 10926923.
{{cite journal}}: Unknown parameter|month=ignored (help) - ↑ "BestBets: Does routine urinalysis and chest radiography detect occult bacterial infection in sickle cell patients presenting to the accident and emergency department with painful crisis?". Archived from the original on 2010-06-17.
- ↑ Anonymous (4 January 1981). "Air force academy sued over sickle cell policy". New York Times. Retrieved 21 December 2008.
- ↑ http://sickle.bwh.harvard.edu/scd_background.html
- ↑ http://emedicine.medscape.com/article/778971-overview
- ↑ Aldrich TK, Nagel RL. (1998). "Pulmonary Complications of Sickle Cell Disease.". In C et al., editors (ed.). Pulmonary and Critical Care Medicine (6th ed.). St. Louis: Mosby. pp. 1–10. ISBN 0-81511-371-4.
{{cite book}}:|editor=has generic name (help) - ↑ Charache S, Terrin ML, Moore RD; et al. (1995). "Effect of hydroxyurea on the frequency of painful crises in sickle cell anemia. Investigators of the Multicenter Study of Hydroxyurea in Sickle Cell Anemia". N. Engl. J. Med. 332 (20): 1317–22. doi:10.1056/NEJM199505183322001. ISSN 0028-4793. PMID 7715639.
{{cite journal}}: Explicit use of et al. in:|author=(help); Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Steinberg MH, Barton F, Castro O; et al. (2003). "Effect of hydroxyurea on mortality and morbidity in adult sickle cell anemia: risks and benefits up to 9 years of treatment". JAMA. 289 (13): 1645–51. doi:10.1001/jama.289.13.1645. ISSN 0098-7484. PMID 12672732.
{{cite journal}}: Explicit use of et al. in:|author=(help); Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Platt OS (2008). "Hydroxyurea for the treatment of sickle cell anemia". N. Engl. J. Med. 358 (13): 1362–9. doi:10.1056/NEJMct0708272. ISSN 0028-4793. PMID 18367739.
{{cite journal}}: Unknown parameter|month=ignored (help) - ↑ Walters MC, Patience M, Leisenring W; et al. (1996). "Bone marrow transplantation for sickle cell disease". N. Engl. J. Med. 335 (6): 369–76. doi:10.1056/NEJM199608083350601. ISSN 0028-4793. PMID 8663884.
{{cite journal}}: Explicit use of et al. in:|author=(help); Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Herrick, J.B. (1910). "Peculiar elongated and sickle-shaped red blood corpuscles in a case of severe anemia". Archives of Internal Medicine. 6: 517–521.
- ↑ Savitt TL, Goldberg MF (1989). "Herrick's 1910 case report of sickle cell anemia. The rest of the story" (Free full text). JAMA. 261 (2): 266–71. doi:10.1001/jama.261.2.266. ISSN 0098-7484. PMID 2642320.
{{cite journal}}: Unknown parameter|month=ignored (help) - ↑ ಕೊನೊಟೆಯ್-ಅಹುಲು ಎಫ್ಐಡಿ. ಪಶ್ಚಿಮ ಆಫ್ರಿಕಾದಲ್ಲಿ ಕುಡಗೋಲು ಕಣ ರೋಗದ ಮೇಲೆ ವಾತಾವರಣದ ಪರಿಣಾಮಗಳು: ಎಪಿಡೆಮಿಯೋಲೊಜಿಕ್ ಮತ್ತು ವೈದ್ಯಕೀಯ ಪರಿಗಣನೆಗಳು. ಒಳಗೆ: ಕುಡಗೋಲು ಕಣ ರೋಗ, ರೋಗನಿರ್ಣಯ, ನಿರ್ವಹಣೆ, ಶಿಕ್ಷಣ ಮತ್ತು ಸಂಶೋಧನೆ. ಅಬ್ರಾಮ್ಸನ್ ಎಚ್, ಬೆರ್ಟ್ಲೆಸ್ ಜೆಎಫ್, ವೆತರ್ಸ್ ಡಿಎಲ್, ಎಡ್ಸ್. CV Mosby Co, St. Louis. ೧೯೭೩; ೨೦; cited in Desai, D. V. (2004). "Sickle Cell Disease: History And Origin". The Internet Journal of Haematology. 1 (2). ISSN 1540-2649. Archived from the original on 2014-01-08. Retrieved 2021-08-09.
{{cite journal}}: Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ Desai, D. V. (2004). "Sickle Cell Disease: History And Origin". The Internet Journal of Haematology. 1 (2). ISSN 1540-2649. Archived from the original on 2014-01-08. Retrieved 2021-08-09.
{{cite journal}}: Unknown parameter|coauthors=ignored (|author=suggested) (help)
ಬಾಹ್ಯ ಕೊಂಡಿಗಳು
ಬದಲಾಯಿಸಿ- Sickle cell ಓಪನ್ ಡೈರೆಕ್ಟರಿ ಪ್ರಾಜೆಕ್ಟ್
- ವಂಶವಾಹಿ ಪರಿಶೀಲನೆ/NCBI/NIH/UW ಕುಡಗೋಲು ಕಣ ರೋಗಗಳ ಮೇಲಿನ ಪ್ರವೇಶ